糖尿病诊断的最新进展
2012-08-19 16:39:38 来源:37度医学网 作者:刘揆亮译 评论:0 点击:
西尔维奥·E·因祖齐(Inzucchi) 美国康涅狄格州纽黑文市耶鲁大学医学院内分泌学系

临床问题
2型糖尿病是一种通常在中年诊断的复杂疾病,以胰岛素分泌和作用(出现)进行性缺陷为特点。在西方社会热量摄入增加及(体力)活动水平降低的情况下,2型 糖尿病的患病率持续攀升。根据(美国)疾病预防控制中心的资料,美国有2580万人(总人口的8.3%)患有该病,每年大约有200万人被诊断为该病1。 糖尿病在初期通常没有症状,并且可能在开始治疗前就出现不可逆的并发症2。来自随机试验的数据表明,早期、积极的抗高血糖治疗可显著降低远期微血管并发症 的危险2,3。虽然严格的血糖控制对于大血管疾病的影响尚不太清楚4,但对于一例患者,糖尿病的诊断(为其)提供了应用循证策略、以减少心血管危险的机 会,例如控制血压和血脂水平。
2型糖尿病出现前有一段漫长的无症状期,称为糖尿病前期,以轻微的高血糖症、胰岛素抵抗及胰岛素分泌能力的早期递减为特点。来自随机试验的数据显示,通过 调整生活方式可减慢这种处于危险的阶段向糖尿病的进展5,6。在美国,目前糖尿病前期人群的数量估计已达7900万1,识别这类人群有助于我们采用干预手 段,以降低危险。

策略与证据
糖尿病的筛查
美国糖尿病学会(ADA)7和退伍军人健康管理局(VHA)8 建议在45岁时开始糖尿病筛查,ADA建议更早对有危险因素的患者进行筛查(表1)。相反,考虑到缺乏有力的数据表明筛查和早期治疗可改善转归,美国预防 事务特别工作组(USPSTF)则不建议常规筛查9,该工作组建议只对血压持续高于135/80 mmHg的无症状成年人进行筛查 ,主要是因为一旦糖尿病诊断确定,血压的控制目标将更低。
糖尿病的诊断
血糖水平
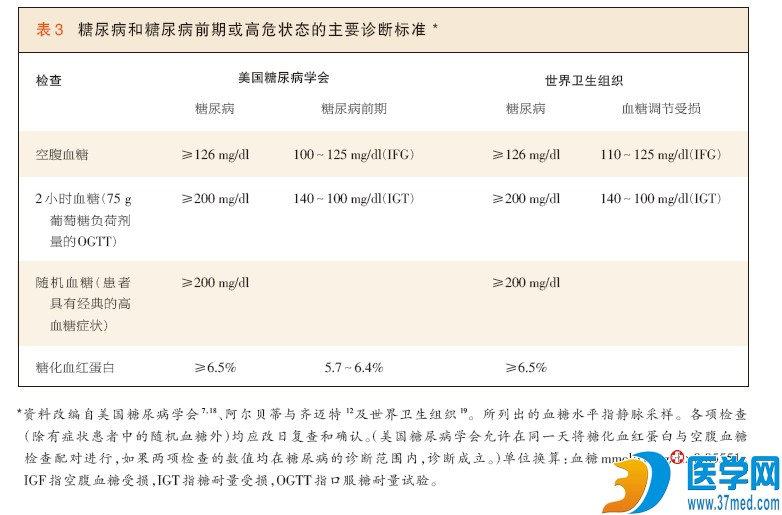
在1997年之前,ADA和世界卫生组织(WHO)将糖尿病的诊断定义为空腹血糖水平≥140 mg/dl(7.8 mmol/L),或者在采用75 g的标准负荷剂量所进行的口服葡萄糖耐量试 验(OGTT)中,2小时血糖水平≥200 mg/dl(11.1 mmol/L),这个定义是基于来自国家糖尿病数据组较早的建议所制定的10。 这些数值最初是根据未控制的高血糖症(未来)出现症状的危险来选择的。1997年,根据糖尿病诊断与分类专家委员会的建议11,ADA与WHO12将空腹 血糖水平的诊断阈值降低为126 mg/dl(7.0 mmol/L),在这一水平,可检出视网膜病变这一糖尿病所独有的微血管并发症。
OGTT与空腹血糖检查相比,可检出更多的糖尿病患者,但OGTT也存在一些缺点,包括费用较高,较为复杂,以及可重复性较差。因此,在美国,首选检 查是空腹血糖检查,诊断由隔日进行的复查来确认。在有症状的患者中,随机血糖水平≥200 mg/dl也可确定诊断,并且不需要确认。
1997年之前唯一识别的糖尿病高危分类是糖耐量受损,糖耐量受损是根据OGTT中2小时的血糖水平为140~199 mg/dl(7.8~11.0 mmol/L)来识别的。按照修订的1997年标准,根据空腹血糖水平所识别的对应状况是空腹血糖受损。尽管该诊断最初的标准是空腹血糖水平为 110~125 mg/dl(6.1~6.9 mmol/L)11 ,但是,ADA后来将该标准降低(WHO没有降低)为100~125 mg/dl(5.6~6.9 mmol /L),以提高对糖尿病危险升高患者诊断的敏感性(特异性的降低处于可接受的水平)13。
一些纵向调查已经显示,根据这些定义中任何一种所归类的“受损”人群年度糖尿病(发病)危险约为5%~10%,这一危险较糖耐量正常或空腹血糖正常的人群 高出约5~10倍。在单纯空腹血糖受损(即没有糖耐量受损)和单纯糖耐量受损(没有空腹血糖受损)的人群中,(这种)危险似乎类似14。不过,在大多数人 群中,糖耐量受损的患者比例倾向于高于空腹血糖受损的患者比例。同时存在空腹血糖和糖耐量受损人群的糖尿病危险(约为10%~15%/年)高于仅有一项异 常者。而两种糖尿病前期状态均与总死亡率和心血管死亡率升高相关,与空腹血糖受损相比,糖耐量受损倾向于是更好的预测指标14。
糖化血红蛋白
作为长期血糖控制的生物标志物,糖化血红蛋白已长期被用于已经确诊的糖尿病(患者)的管理。这一血液中最为常见蛋白非酶促糖化反应的终产物水平与此前 2~3个月的平均外周血糖水平良好相关(虽然并不完美)。直至最近,由于缺乏国际标准化方法,导致糖化血红蛋白检查仍为糖尿病筛查的次佳选择。不过,糖化 血红蛋白的检查目前已在全球标准化,因此,临床实验室结果与糖尿病控制和并发症试验以及英国前瞻性糖尿病研究中所报告的临床实验室结果具有可比性,这两项 试验在1型与2型糖尿病患者中分别证实了糖化血红蛋白水平与临床转归间的直接联系15。国际专家委员会(IEC)(对此)作出了反应,于2009年建议采 用这一检查来对糖尿病进行诊断,(诊断的)阈值水平为6.5%16。这一建议的依据是,观察发现,在提示视网膜病变危险的准确性方面,6.5%的临界值与 空腹血糖以及2小时血糖的临界值相当,另外,糖化血红蛋白检查具有已知的优势(表2)(尤其是该检查不要求空腹)。此后,ADA(2010年)与 WHO(2011年)将糖化血红蛋白检测采纳为诊断糖尿病可选用的检测19。
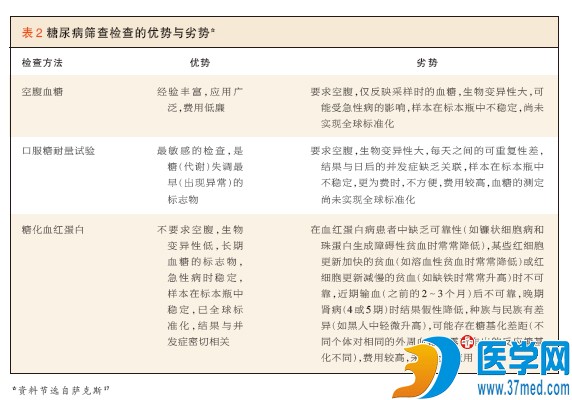
资料显示,在糖化血红蛋白水平升高、但仍低于糖尿病诊断阈值的人群中,糖尿病危险增加,基于此,ADA还规定,糖尿病前期糖化血红蛋白范围为 5.7%~6.4%,这是对IEC最初建议的将6.0%~6.4%的水平视为高危的扩展16,18。视网膜病变危险是在明确界定的某一糖化血红蛋白水平上 突然增加,相比之下,糖尿病的危险是随着一个血糖的连续体(Continuum)而增加。与空腹血糖及2小时血糖一样,糖化血红蛋白值这一范围下限的确定 必须与充分的敏感性(纳入将从预防策略中获益的人群)及特异性(避免纳入绝对风险相对较低,干预可能不具备费用-效益比的人群)进行平衡。所选择的范围描 述了(这样)一组人群,其在5~10年内(年发病率至少为5%)发生糖尿病的危险至少是糖化血红蛋白水平低于5%人群的5倍。在逻辑上,糖化血红蛋白水平 达到6.5%时,危险进一步增加,可比较的相对危险超出10倍(年化发病率为5%~10%/年)20。对于任一给定的糖化血红蛋白水平,糖尿病危险随其他 危险因素(如肥胖和糖尿病家族史)的存在而增加。
尽管糖化血红蛋白检查有某些优势,但它的应用也有其局限性17。根据检验,某些血红蛋白病(如镰状细胞病和珠蛋白生成障碍性贫血)或红细胞更新加快(如溶 血性贫血和球形细胞增多症)21或慢性肾脏病4或5期(尤其是正在接受促红细胞生成素治疗)的患者中可能出现假性低值22。相反,有学者的报告显示,糖化 血红蛋白水平假性升高与铁缺乏及其他红细胞更新减慢的(疾病)状况有关23。一些研究者报告,在外周血平均血糖水平相同的患者中,存在“糖基化差距 (glycation gap)”及糖化血红蛋白水平不同的情况24。该现象可能缘自遗传所决定的葡萄糖进入胞内隔室(血红蛋白所在处)的过程发生变化,但该假说尚有争议25。 在不同的民族和种族人群中,也有糖化血红蛋白与其他外周血糖测定间相关性不一致的报告,结果提示遗传对血红蛋白糖基化有影响,如黑人糖化血红蛋白水平似乎 较白人略高(绝对值增加0.2~0.3个百分点)26。尚不清楚这一观察是否反映了餐后高血糖症或糖基化率的差异27。将糖化血红蛋白检查用于诊断时,必 须清楚这些可能的缺陷,尤其是在诊断糖尿病前期时,因为对该状态截断值(的确定)已经有些武断。
在大多数的研究中,由糖化血红蛋白检查所识别出来的糖尿病患者数少于空腹血浆葡萄糖或2小时血浆葡萄糖检查28-31。这些指标还可辨别出不同的糖尿病患 者——仅部分重叠的患者组。例如,一项在没有已知糖尿病的美国成年人中进行的、基于人群的研究中,空腹血糖水平升高符合糖尿病(≥126 mg/dl)而糖化血红蛋白水平正常(<6.5%)、空腹血糖水平正常(<126 mg/dl)而糖化血红蛋白水平升高符合糖尿病(≥6.5%)或两者均异常的患者比例分别为1.8%、0.5%和1.8%28。另外,在一项(纳入)美国 高龄成年人的前瞻性队列研究中,新发现的糖尿病(患者)中约1/3仅被空腹血糖检查检出,1/3仅被糖化血红蛋白检查检出,其余则均被两种检查所检出 26。此外,与采用血糖水平辨别出的患者相比,在仅由糖化血红蛋白水平辨别出的糖尿病患者中,黑人更为多见26,28,29。(因此,)显而易见的是,将 糖化血红蛋白检查更多用于筛查的做法会影响糖尿病的流行病学(研究结果)32,33,在采用糖化血红蛋白与空腹血糖诊断糖尿病前期的比较中,也报告了类似 的情况29,32,33。虽然这些结果令一些研究者对将糖化血红蛋白作为诊断目的的应用产生了质疑34,35,但是,由于缺乏一项诊断糖尿病的绝对标准的 检查,以及观察发现所应用的各种方法在视网膜病变危险方面具有同等良好的相关性,这些质疑就得以平息了36。
联合筛查
一些研究者提出了另一种费用更高的选择37-40,即同时或依次检测糖化血红蛋白和空腹血糖水平,在危险最大的患者中,可能应考虑实施这一策略。(在临床 实践中,对于接受糖化血红蛋白检查筛查的患者,可能已将空腹血糖作为常规血化学检查的一部分进行检测。)考虑到这两种检查(糖尿病)检出率的不同,与单独 应用任一检查相比,联合应用两种检查的这一方法诊断出的患者很可能大大增多。
当两项检查的结果不一致时,按照美国糖尿病学会(ADA)的建议,合理、谨慎的方法是采用异常的检查结果(如果进行了重复和确认)来指导分类18。在这种 情况下,没有用于诊断的结果通常接近异常范围。不过在结果差异较大[如空腹血糖水平为123 mg/dl(6.8 mmol/L),而糖化血红蛋白水平为 5.1%]时,应进行复查。某些病例中,血糖水平一过性异常(如急性病时)或异常降低或糖化率升高可能是出现这类结果不一致的原因。在某些病例中,进行一 次口服葡萄糖耐量试验(OGTT)检查可能会有帮助。
糖尿病的预防
在辨别出任何糖尿病前期状态后,均要求我们对患者进行教育,告知其糖尿病危险及可降低(糖尿病)危险的生活方式措施。两项大规模临床试验显示,在高危患者 (超重或肥胖,且糖耐量受损)中,强化生活方式干预有效,使3年内诊断糖尿病的相对危险降低58%5,6。在糖尿病预防计划(DPP)这项最大规模的研究 中,包括规律有氧运动(1周内,多数日子中至少进行30分钟)及限制热量饮食的特异性干预促使体重减轻7%5。DPP也对二甲双胍(的作用)进行了检验, 该药对(糖尿病)相对危险的降低(31%)大约是生活方式干预的一半,且该药物似乎对于<60岁、体质指数(BMI)>35和空腹血糖水 平>110 mg/dl的患者尤其有效5,41。一些随机试验还显示了其他降血糖或减肥药物(即阿卡波糖、罗格列酮、吡格列酮和奥利司他)降低糖尿病危险的作用42。 所有药物均有需要考虑的重要副作用,(美国)食品与药物管理局(FDA)没有就该适应证批准任何药物。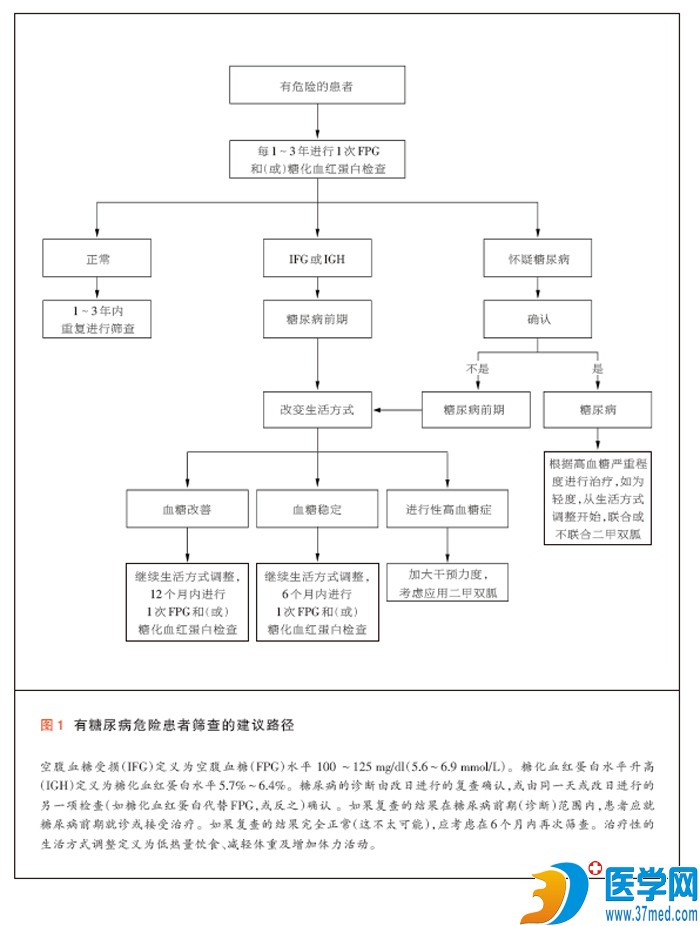
不确定领域
虽然对高危患者进行糖代谢紊乱的筛查似乎是合乎逻辑的,但缺乏显示糖尿病筛查(妊娠以外)除改善生化转归外的其他作用。对于一种首选筛查检查(空腹血糖或 糖化血红蛋白)的选择仍有争议。在美国,由于OGTT的复杂性和较差的可重复性,除妊娠糖尿病筛查外,OGTT很大程度上已被摈弃。
我们尚不清楚仅通过空腹血糖检查或者是仅通过糖化血红蛋白检查诊断糖尿病,其并发症危险是否会有所不同。来自一项基于社区的大规模前瞻性队列研究的初 步数据表明,对于某些并发症(尤其是心血管疾病),整合了更长时间内空腹与餐后血糖水平的糖化血红蛋白水平可能是更好的预测指标43。我们也不清楚通过糖 化血红蛋白方法与通过空腹血糖检查辨别出的糖尿病前期患者之间,糖尿病危险是否存在差异。这类危险可能根据最终采用哪种检查作出诊断而有所不同。进行中的 研究正在评价不仅包括血糖测定、还包括其他生物标志物和危险因素的危险评分在估计糖尿病危险方面的价值44,45。
其他的不明确之处与诊断为糖尿病前期患者的治疗策略有关。在这些患者中,生活方式或药物学干预是真的可以预防糖尿病?或者是仅仅延缓糖尿病的起病?考虑到 糖尿病伴随的累积血管危险和血糖控制可能的后续效应(早期代谢稳定带来的远期获益),即使是使糖尿病的发病延迟仅仅几年,也可能是一项值得努力的目标。不 过,迄今为止的糖尿病预防试验7,8焦点都是血糖终点,没有评价糖尿病相关并发症的效能。最近的数据提示,在这种情况下,二甲双胍非专利药的治疗可能尤其 具有良好的费用-效益比46 ,不过,尚不能确定远期获益及此种药物或其他药物(或减肥手术)的危险。对于指定一种危险因素(如空腹血糖升高)作为疾病状态的结果也不确定。
指南
表1是ADA7,18 对糖尿病筛查建议意见的小结,表3同时列出了ADA的诊断标准与世界卫生组织(WHO)的标准19。如前所述,美国预防医学工作组(USPSTF)仅对患 有高血压(血压>135/80 mm Hg)的成年人建议筛查9。美国临床内分泌医师学会(AACE)47、VHA8及WHO均采用ADA的糖尿病标准,AACE建议,在基于糖化血红蛋白检查 (结果)作出诊断时,要采用空腹血糖检查进行确认。对于糖尿病前期的识别,ADA是唯一完全认可糖化血红蛋白检查(临界值范围为5.7%~6.4%)、并 且未建议进行确认检查的团体 7,18。AACE允许采用糖化血红蛋白检查对糖尿病前期进行筛查,不过规定对于数值为5.5%~6.4%的患者,需要空腹血糖进行随访检查47。
结论与建议
通过筛查发现糖尿病或糖尿病前期患者,可使我们进行更早的干预,并可能降低未来并发症的发生率,不过,这些缺乏显示确切获益的随机试验。小病历中所描述的 患者有(糖尿病)危险因素(肥胖、高血压和糖尿病家族史),应进行筛查。关于是测定空腹血糖还是糖化血红蛋白(目前)仍有争议,各项检查均有其优势与劣势 (表2,见上期)。考虑到同时进行两种检查时检出率更高,我一般同时进行两项检查,不过多数指南建议最初单独进行一项检查。如果患者两项检查均得出阳性结 果,则可确认诊断。如果仅有一项检查阳性,我会改日复查。如果确认了糖尿病,应根据当前的指南开始治疗(所提出的筛查流程见图1) 48,49。
如果鉴定为糖尿病前期,则没有必要进行复查。应鼓励患者进行生活方式调整(饮食和运动)。对于血糖或糖化血红蛋白水平更高以及具有额外危险因素的患者,则 可能要求强度更大的干预。因为这类发现预示(糖尿病前期将)更为迅速地进展至糖尿病。如果随访过程中发现血糖值呈出现进行性升高,我会考虑二甲双胍(治 疗),不过FDA没有批准二甲双胍用于该适应证。还应注意其他心血管危险因素。考虑到一些研究中使用β阻滞剂或噻嗪类药物与糖尿病危险增加之间的关系,我 会将患者的降压治疗调整为血管紧张素转化酶抑制剂50。要求进行间断(每6~12个月)随访评价及鼓励对于所推荐的生活方式的坚持并随访血糖状况。
(N Engl J Med 2012;367:542-50. August 9,2012)[1650101]
上一篇:中风究竞是什么样的一种疾病?常有哪几种类型?
下一篇:多方位“透视”心梗病因
论坛新帖
频道总排行
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)