黄斑部病变
2011-12-06 11:21:11 来源: 作者: 评论:0 点击:
一、中心性浆液性脉络膜视网膜病变(central serous chorioretinopathy)
中心性浆液性脉络膜视网膜病变,多见于青年及中年男性,多为单眼发病,有自愈和复发倾向。
(一)病因
真实病因不详,精神紧张、情绪激动、感染、过敏、脉络膜静脉引流障碍、热调节 功能衰竭均能促发本病。上述因素能使脉络膜毛细血管渗透性改变,色素上皮受损,破坏了血视网膜外屏障,渗出液通过Bruch膜进入视网膜色素上皮下形成色素上皮层脱离,久之发生变性,细胞间的紧密联接受损。色素上皮屏障缺损时,浆液便进入视网膜下间隙。毛细血管的渗漏也可通过色素上皮细胞的损害进入视网膜下间隙。(图12-5~7)

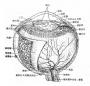
图12-5 中心性视网膜脉络膜病变
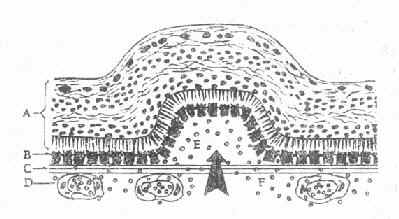
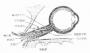
图12-6 色素上皮脱离示意图
A.视网膜神经上皮层 B.视网膜色素上皮层 C.玻璃膜
D.脉络膜毛细血管 E.色素上皮脱离区 F.荧光素分子
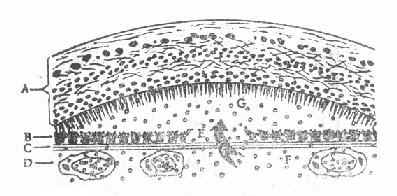
图12-7 神经上皮脱离示意图
A.视网膜神经上皮层 B.视网膜色素上皮层 C.玻璃膜 D.脉络膜毛细血管
E.色素上皮缺损处 F.荧光素分子 G.神经上皮脱离区
(二)临床表现
主要表现为中心视力减退,视物变形,病人自觉在注视点中央有一团暗影,呈灰色或暗红色,偶而为紫色或绿色,如反复发作,可遗留永久性视力障碍,但从不失明。
早期眼底黄斑部水肿,呈圆形或椭圆形,范围为1~2个视盘直径,略隆起,颜色发暗,边缘清楚,与健康的视网膜交界处常有一反光轮或反光轮反光弧,黄斑中心凹光反射模糊或消失,在水肿边缘区的视网膜血管可呈现痉挛性弯曲。水肿发生3~4周后,黄斑区常有黄白色渗出小点或细碎的渗出物,少数病例可有暗红色小出血点,一般经过1~3个月后病变转入恢复阶段,水肿和渗出物逐渐吸收,可不留任何痕迹,但也可遗留不规则尘状色素沉着,中心凹光反射重现,视力提高或完全恢复。
眼底荧光血管造影检查有三种情况:
1.色素上皮脱离—在动脉前期或动脉早期即有荧光,勾划出脱离范围,随造影的时间过程逐渐增强其亮度,持续到造影后期,但其大小,形态始终不变。脑络膜荧光消失后仍然清晰可见。
2.色素上皮脱离伴神经上皮脱离一见于静脉后期荧光素从色素上皮脱离区的四壁向外呈墨渍样扩散(扩散型),或漏入视网膜脱离区内;有如倒转的烟囱在冒烟(喷出型),不久形成一片境界不清的荧光区。
3.单纯的神经上皮脱离—在动脉期可见到一个或多个荧光点,随时间的延长,以扩散或喷射的形式逐渐扩大,在十几分钟后渗漏范围可达高峰,并可持续数小时之久。
(三)治疗
本病80%至90%自愈,对本病早期有色素上皮脱离者,经荧光造影发现渗漏点时可采用激光凝固封闭。
二、中心性渗出性脉络膜视网膜病变
中心性渗出性脉络膜视网膜病变又称Rieger中心性视网膜炎、青年性出血性黄斑病变。本病为发生于黄斑部及其周围的弧立的渗出性脉络膜视网膜病灶,伴有视网膜下新生血管及出血。临床上并不少见,一般为单眼发病,年龄多在50岁以下。以视力减退、有中心暗点及视物变形为主要症状。病程半年至1年,半数二年内自行缓解,不扩大。
(一)病因
原因不明。目前认为是黄斑部视网膜下有新生血管长入所致,它来源于脉络膜。病理改变为肉芽肿性炎症。
(二)临床表现
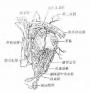
中心视力减退,有中心暗点,视物变形。眼前节 及玻璃体无炎性改变。眼底在黄斑部有黄灰色渗出性病灶及出血,圆形或椭圆形,边界不清,微隆起,大小约为1/4~3/2视盘直径(PD)。以1PD以下为多见。病灶边缘处有弧形或环形出血,偶有呈放射形排列的点状出血。病灶外周有一色素紊乱带。不少病例合并盘状视网膜浅脱离,有的四周还有硬性脂类渗出。病变大多以中央凹为中心,半径为1PD的范围内。病程末期,黄斑区形成黄白色瘢痕。荧光眼底血管造影检查,在动脉早期或动脉期,相当于渗出灶处有颗粒状、花边状等多种形态的新生血管网。出血区遮蔽荧光,出血上缘有透风荧光区。后期新生血管有荧光素渗漏形成强荧光区。(图12-8)

普通眼底像,黄斑区有灰黄色渗出灶,周围有环形出血。
造影静脉期,病灶中心可见花边状新生血管膜。
后像期,新生血管渗漏,形成强荧光区。
图12-8 Rieger中心性视网膜炎
(三)治疗
药物治疗无效,激光光凝是目前治疗脉络膜新生血管的有效方法。在活动期,病灶位于黄斑中心1/4PD以外者,可行激光治疗。
三、老年黄斑变性(age-related macular degeneration)
老年黄斑变性 老年人致盲的主要原因之一,好发于60岁以上,常为双眼先后发病。无性别倾向,中央视力丧失很严重。
(一)病因
1.渗出型老年黄斑变性(又称为“湿性”老年黄斑变性):由于年龄增长或其他因素,色素上皮下有沉淀物堆积,Bruch膜变性,色素上皮和Bruch膜之间的正常粘着性减低。从脉络膜来的新生血管通过损害的Bruch膜进入色素上皮下,因而造成了色皮上皮的渗出性和出血性脱离。黄斑呈灰黑色圆形或卵圆形不规则的隆起斑块,其范围多在1~3PD,此时易被误诊为脉络膜黑色素瘤。严重时出血还可穿出视网膜达玻璃体内。随着病变的延续,视网膜下的血液和渗出物可以崩解,吸收和机化。色素上皮发生变性、化生和增殖,并有视网膜的退行性变。病变区呈黄白色或灰白色,同时纤维组织增生形成白色瘢痕。
2.萎缩性(又称为“干性”老年黄斑变性):由于视网膜色素上皮及脉络膜毛细血管的萎缩,脉络膜的玻璃膜增厚,导致黄斑区萎缩变性。
(二)临床表现
早期有视物变形,视力逐渐减退,数年之后中心视力丧失。眼底改变见表12-1。
萎缩型(干性) 渗出型(湿性)
年龄多为45岁以上多为45岁以上
眼别双眼发生双眼先后发生
视力下降缓慢,<0.7下降较急
眼
底
表
现早期:黄斑区色素脱失和增殖,中心凹反射不清或消失,有散在玻璃疣
晚期:病变加重,可是金薄样外观,地图状色素上皮萎缩,囊样变性或板层性裂孔早期:黄斑区色素脱失和增殖,中心凹反射不清或消失,玻璃疣常有融合
中期:黄斑区出现浆液性或出血性盘状脱离,重者视网膜内出血,玻璃体出血
晚期:瘢痕形成
(三)老年黄斑变性的诊断标准
中心性浆液性脉络膜视网膜病变,多见于青年及中年男性,多为单眼发病,有自愈和复发倾向。
(一)病因
真实病因不详,精神紧张、情绪激动、感染、过敏、脉络膜静脉引流障碍、热调节 功能衰竭均能促发本病。上述因素能使脉络膜毛细血管渗透性改变,色素上皮受损,破坏了血视网膜外屏障,渗出液通过Bruch膜进入视网膜色素上皮下形成色素上皮层脱离,久之发生变性,细胞间的紧密联接受损。色素上皮屏障缺损时,浆液便进入视网膜下间隙。毛细血管的渗漏也可通过色素上皮细胞的损害进入视网膜下间隙。(图12-5~7)

图12-5 中心性视网膜脉络膜病变

图12-6 色素上皮脱离示意图
A.视网膜神经上皮层 B.视网膜色素上皮层 C.玻璃膜
D.脉络膜毛细血管 E.色素上皮脱离区 F.荧光素分子

图12-7 神经上皮脱离示意图
A.视网膜神经上皮层 B.视网膜色素上皮层 C.玻璃膜 D.脉络膜毛细血管
E.色素上皮缺损处 F.荧光素分子 G.神经上皮脱离区
(二)临床表现
主要表现为中心视力减退,视物变形,病人自觉在注视点中央有一团暗影,呈灰色或暗红色,偶而为紫色或绿色,如反复发作,可遗留永久性视力障碍,但从不失明。
早期眼底黄斑部水肿,呈圆形或椭圆形,范围为1~2个视盘直径,略隆起,颜色发暗,边缘清楚,与健康的视网膜交界处常有一反光轮或反光轮反光弧,黄斑中心凹光反射模糊或消失,在水肿边缘区的视网膜血管可呈现痉挛性弯曲。水肿发生3~4周后,黄斑区常有黄白色渗出小点或细碎的渗出物,少数病例可有暗红色小出血点,一般经过1~3个月后病变转入恢复阶段,水肿和渗出物逐渐吸收,可不留任何痕迹,但也可遗留不规则尘状色素沉着,中心凹光反射重现,视力提高或完全恢复。
眼底荧光血管造影检查有三种情况:
1.色素上皮脱离—在动脉前期或动脉早期即有荧光,勾划出脱离范围,随造影的时间过程逐渐增强其亮度,持续到造影后期,但其大小,形态始终不变。脑络膜荧光消失后仍然清晰可见。
2.色素上皮脱离伴神经上皮脱离一见于静脉后期荧光素从色素上皮脱离区的四壁向外呈墨渍样扩散(扩散型),或漏入视网膜脱离区内;有如倒转的烟囱在冒烟(喷出型),不久形成一片境界不清的荧光区。
3.单纯的神经上皮脱离—在动脉期可见到一个或多个荧光点,随时间的延长,以扩散或喷射的形式逐渐扩大,在十几分钟后渗漏范围可达高峰,并可持续数小时之久。
(三)治疗
本病80%至90%自愈,对本病早期有色素上皮脱离者,经荧光造影发现渗漏点时可采用激光凝固封闭。
二、中心性渗出性脉络膜视网膜病变
中心性渗出性脉络膜视网膜病变又称Rieger中心性视网膜炎、青年性出血性黄斑病变。本病为发生于黄斑部及其周围的弧立的渗出性脉络膜视网膜病灶,伴有视网膜下新生血管及出血。临床上并不少见,一般为单眼发病,年龄多在50岁以下。以视力减退、有中心暗点及视物变形为主要症状。病程半年至1年,半数二年内自行缓解,不扩大。
(一)病因
原因不明。目前认为是黄斑部视网膜下有新生血管长入所致,它来源于脉络膜。病理改变为肉芽肿性炎症。
(二)临床表现
中心视力减退,有中心暗点,视物变形。眼前节 及玻璃体无炎性改变。眼底在黄斑部有黄灰色渗出性病灶及出血,圆形或椭圆形,边界不清,微隆起,大小约为1/4~3/2视盘直径(PD)。以1PD以下为多见。病灶边缘处有弧形或环形出血,偶有呈放射形排列的点状出血。病灶外周有一色素紊乱带。不少病例合并盘状视网膜浅脱离,有的四周还有硬性脂类渗出。病变大多以中央凹为中心,半径为1PD的范围内。病程末期,黄斑区形成黄白色瘢痕。荧光眼底血管造影检查,在动脉早期或动脉期,相当于渗出灶处有颗粒状、花边状等多种形态的新生血管网。出血区遮蔽荧光,出血上缘有透风荧光区。后期新生血管有荧光素渗漏形成强荧光区。(图12-8)

普通眼底像,黄斑区有灰黄色渗出灶,周围有环形出血。
造影静脉期,病灶中心可见花边状新生血管膜。
后像期,新生血管渗漏,形成强荧光区。
图12-8 Rieger中心性视网膜炎
(三)治疗
药物治疗无效,激光光凝是目前治疗脉络膜新生血管的有效方法。在活动期,病灶位于黄斑中心1/4PD以外者,可行激光治疗。
三、老年黄斑变性(age-related macular degeneration)
老年黄斑变性 老年人致盲的主要原因之一,好发于60岁以上,常为双眼先后发病。无性别倾向,中央视力丧失很严重。
(一)病因
1.渗出型老年黄斑变性(又称为“湿性”老年黄斑变性):由于年龄增长或其他因素,色素上皮下有沉淀物堆积,Bruch膜变性,色素上皮和Bruch膜之间的正常粘着性减低。从脉络膜来的新生血管通过损害的Bruch膜进入色素上皮下,因而造成了色皮上皮的渗出性和出血性脱离。黄斑呈灰黑色圆形或卵圆形不规则的隆起斑块,其范围多在1~3PD,此时易被误诊为脉络膜黑色素瘤。严重时出血还可穿出视网膜达玻璃体内。随着病变的延续,视网膜下的血液和渗出物可以崩解,吸收和机化。色素上皮发生变性、化生和增殖,并有视网膜的退行性变。病变区呈黄白色或灰白色,同时纤维组织增生形成白色瘢痕。
2.萎缩性(又称为“干性”老年黄斑变性):由于视网膜色素上皮及脉络膜毛细血管的萎缩,脉络膜的玻璃膜增厚,导致黄斑区萎缩变性。
(二)临床表现
早期有视物变形,视力逐渐减退,数年之后中心视力丧失。眼底改变见表12-1。
萎缩型(干性) 渗出型(湿性)
年龄多为45岁以上多为45岁以上
眼别双眼发生双眼先后发生
视力下降缓慢,<0.7下降较急
眼
底
表
现早期:黄斑区色素脱失和增殖,中心凹反射不清或消失,有散在玻璃疣
晚期:病变加重,可是金薄样外观,地图状色素上皮萎缩,囊样变性或板层性裂孔早期:黄斑区色素脱失和增殖,中心凹反射不清或消失,玻璃疣常有融合
中期:黄斑区出现浆液性或出血性盘状脱离,重者视网膜内出血,玻璃体出血
晚期:瘢痕形成
(三)老年黄斑变性的诊断标准
相关热词搜索:
论坛新帖
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)