HBsAg携带者抗病毒治疗
2013-11-13 20:29:40 来源:37度医学网 作者: 评论:0 点击:
两例接受骨髓移植手术的HBsAg阳性患者,因术后接受大剂量免疫抑制剂及糖皮质激素治疗,出现了乙肝病毒的再激活,继而疾病进展为肝衰竭。对于这类特殊人群,应如何规范开展预防性抗病毒治疗,值得临床医生的重视与深入思考。
病例一
患者在移植前后均未接受预防性抗乙肝病毒治疗。
主诉 患者男性,42岁。因“发现乙肝病毒表面抗原(HBsAg)阳性1年,骨髓移植术后68天,发热10天,尿黄、腹胀、乏力7天”入院。
病史 患者1年前体检发现HBsAg(+),乙肝病毒e抗体(HBeAb)和核心抗体(HBcAb)阳性,肝功能正常,未诊治;8个月前在外院确诊为急性髓性白血病(M2a型),68天前在我院行同胞异基因骨髓移植术,术后恢复较好。术后口服环孢素A(50mg,bid)、泼尼松(10 mg,qd)等药物抗排斥治疗。10天前无诱因出现发热、乏力,自服阿奇霉素(0.25×3次),症状无减轻,胸片提示肺纹理增强,支气管炎不除外,应用头孢他啶(2 g,bid×3天,静脉点滴),体温正常;但乏力加重。近7天出现尿色深黄、伴腹胀、食欲明显减退,1天前查丙氨酸氨基转移酶(ALT)1423 U/L,天冬氨酸氨基转移酶(AST)1262 U/L,总胆红素(TBIL)78.7 μmol/L,直接胆红素(DBIL)47.2 μmol/L,凝血酶原活动度(PTA)76%;白细胞计数(WBC)2.77×109/L,血红蛋白(HGB)121 g/L,血小板(PLT)20×109/L,收入院。10日内体重下降约4 kg。否认乙肝家族史。
患者入院时查体未见明显异常。
入院分析 考虑患者转氨酶升高原因如下。
1. 慢性乙型肝炎急性发作。患者为HBsAg携带者,骨髓移植术后,术前及术后均未接受抗病毒预防治疗,移植后接受免疫抑制剂及激素抗排斥治疗,现移植后2个月出现明显肝功能异常,首先考虑慢性乙型肝炎急性发作可能最大,入院后监测HBV DNA进一步明确。
2. 移植物抗宿主病(GVHD)。患者移植后2个月(<100天)出现肝功能明显异常,应考虑急性GVHD引起可能。但该病常伴有皮疹、腹泻等急性排斥反应的表现,故考虑急性GVHD的可能性不大。慢性GVHD常于移植3个月后(>100天)出现,与患者肝功能出现异常时间不符,故暂不考虑慢性GVHD。入院后监测环孢素A浓度,必要时肝组织穿刺鉴别。
3. 药物性肝损害。患者移植后服用环孢素A 2个月,不除外药物性肝损害可能所致,入院后监测环孢素A浓度,必要时肝组织穿刺鉴别。
院内观察及分析 入院当日HBV DNA定量 6.2×107 copies/ml,排除甲、丙、戊型肝炎、巨细胞病毒、EB病毒感染。考虑患者骨髓移植术前及术后均未抗病毒预防治疗,移植后应用免疫抑制剂及糖皮质激素抗排斥治疗,现移植后2个月出现明显肝功能异常,乙肝病毒复制活跃,故慢性乙型肝炎急性发作的诊断成立。
入院后环孢素A血药浓度波动于35~224 ng/ml,虽浓度偏低,但患者一直未出现皮疹、腹泻等急性排斥反应,且调整环孢素A剂量,未见肝功能改善,故考虑急性GVHD可能较小,一般环孢素A血药浓度在200~400 ng/ml,出现药物性肝损害可能较小,根据本患者血药浓度,考虑由环孢素A药物导致肝损害可能不大。遗憾的是该患者未行肝穿,故无法明确除外该病。
治疗及转归 入院后立即给予拉米夫定(100 mg,qd)口服抗病毒治疗,同时给予保肝、降低转氨酶、对症、支持治疗。第10天患者胆红素进行性增高,PTA40%,诊断“慢加急性肝衰竭”;第13天PTA22%,出现酶胆分离,B超提示右肝缩小,虽HBV DNA 6.67×104 copies/ml,较前下降,但病情仍继续恶化。行血浆置换4次;第15天出现肝性脑病症状;第18天出现弥散性血管内凝血(DIC);第23天出现昏迷;第24天呼吸、心跳停止,抢救无效死亡。
最终诊断 慢加急性肝衰竭(肝性脑病);弥漫性血管内凝血(DIC);慢性乙型肝炎;肺部感染;异基因骨髓移植术后。
专家视野
我国2010年《慢性乙型肝炎防治指南》指出乙肝病毒携带者(包括慢性HBV携带者和非活动HBsAg携带者)暂时不需要抗病毒治疗,每3~6个月定期监测1次。但是如果这类患者接受化疗、移植、免疫抑制剂治疗,则须 采用预防性抗乙肝病毒治疗,原因为这类患者免疫力低下,可促使HBV再激活,如果不进行干预,可诱发肝炎发作甚至肝衰竭死亡。
HBV再激活的发病机制和临床表现 HBV再激活常发生在癌症化疗后、免疫抑制剂长期使用后和器官移植后(特别是骨髓移植和肝移植后)。在这些情况下,机体免疫功能低下,促使HBV再激活,HBV大量复制,导致肝炎发作甚至肝衰竭。HBV再激活的发生率约50%。使用糖皮质激素和利妥昔单抗更易导致HBV再激活。
HBsAg阳性患者移植后HBV再激活所致肝衰竭一般是由纤维淤胆型肝炎迅速发展而来,免疫抑制剂是重要的诱发因素和发病前提。其最主要的发病机制为HBsAg、HBcAg过度表达对肝细胞的直接损伤。患者病变的一个共同特征是肝细胞内有大量的HBsAg和(或)HBcAg堆积,这是导致光镜下肝细胞呈毛玻璃样改变的直接原因。因而治疗以尽快抑制病毒复制为主,并尽可能解除免疫抑制因素。
器官移植与HBV再激活
HBsAg阳性患者在心脏、肺脏、肾脏移植手术后的HBV再激活率,因使用的免疫抑制剂强弱程度而有所不同。
肝移植后尽管感染HBV的肝脏被去除,但是HBV还可存在于全身其他部位,因此HBsAg阳性患者肝移植后HBV再激活仍很普遍,如果未进行预防性抗病毒治疗,HBV再激活率可高达80%,且复发后生存率明显下降(3年生存率仅为44%)。
骨髓移植前受体的骨髓被完全摧毁,所以骨髓移植患者表现出最极端的免疫抑制。HBsAg阳性患者在骨髓移植术后发生HBV再激活的时间早、概率高、病情重,常发生肝衰竭死亡。抗HBc阳性但HBsAg阴性的受体在骨髓移植术后出现血清学逆转换的比例也明显高于其他移植患者(最高可达50%),且发生较晚(在骨髓移植后1~3年)。
HBV再激活的预防
HBsAg阳性接受移植的患者导致HBV再激活的原因归根结底还是移植术后免疫抑制剂的使用所致。借鉴美国肝脏病研究学会(AASLD)、亚太肝脏学会(APASL)、欧洲肝脏研究学会(EASL)以及我国最新慢乙肝指南免疫抑制剂的推荐意见,对HBsAg阳性的移植患者的预防性抗病毒治疗建议如下。
接受移植之前,应对患者进行HBsAg和抗HBc筛查。若患者HBsAg阳性,应检测HBV DNA水平,并在移植前和移植后免疫抑制剂使用期间(不论HBV DNA水平如何)接受口服核苷(酸)类药物预防治疗,并持续至免疫抑制终止治疗后12个月。如基线HBV DNA水平较低(<2000 IU/ml),可选择拉米夫定或替比夫定;如基线HBV DNA水平高(>2000 IU/ml)和(或)疗程长的患者,推荐使用强效低耐药的核苷(酸)类药物,如恩替卡韦或替诺福韦。避免使用干扰素。
目前推荐接受骨髓或干细胞移植的HBsAg阴性但HBcAb阳性患者预防性口服核苷(酸)类药物治疗,但最佳的预防疗程尚不清楚。
对于拟行肝移植手术的HBsAg阳性患者,如HBV DNA可检测到,肝移植术前1~3个月开始服用拉米夫定;术中无肝期给予乙型肝炎人免疫球蛋白(HBIG);术后长期使用拉米夫定和小剂量HBIG (第1周每日800 IU,以后每周800 IU至每月应用800 IU) ,并根据抗-HBs水平调整HBIG剂量和用药间隔 (一般抗-HBs谷值浓度应大于100~150 mIU/ml)。对于发生拉米夫定耐药者,可选用其他已批准的能治疗耐药变异的核苷 (酸) 类似物。对于复发低危者(肝移植术前HBV DNA阴性,移植后2年HBV未复发),可考虑采用拉米夫定加阿德福韦酯联合预防。[7840401]
病例二
患者在移植前后虽接受了预防性抗HBV治疗,但在免疫抑制剂未停用的情况下过早停用抗病毒治疗。
主诉 患者男性,21岁,因“发现HBsAg(+)15年,骨髓移植术后9个月,转氨酶升高15天”入院。
病史 患者15年前查体发现HBsAg(+)、HBeAb(+)、HBcAb(+),当时ALT正常。1年半前于北京协和医院诊断“急性淋巴细胞性白血病”,11个月前查HBV DNA 定量104 copies/ml,口服拉米夫定治疗,9个月前HBV DNA <5×102 copies/ml,停用,并于我院行单倍体异基因骨髓加外周血干细胞移植术,供者为其父[HBsAg(+),移植前口服拉米夫定1周,HBV DNA定量<5×102 copies/ml]。骨髓移植后20天再次口服拉米夫定治疗共1个月,查ALT正常,HBV DNA <5×102 copies/ml,停用。移植后应用吗替麦考酚酯、环孢素A、间断泼尼松抗排斥治疗,间断查ALT正常,未监测HBV DNA。1个半月前因发热,应用抗感染治疗无效,1个月前开始规律口服泼尼松(20 mg/d,2周后减为15 mg/d至今),体温恢复正常。15天前,发现转氨酶升高(ALT 400 U/L),降酶治疗,逐渐出现乏力、纳差、恶心、呕吐、尿黄。1天前来我院查ALT 192 U/L,AST 440 U/L,HBsAg(+),收入院。骨髓移植术后3个月曾出现口干、眼干等症状,诊断为移植物抗宿主病(GVHD)。有大量输血及血制品史。家族史:父亲及一弟HBsAg(+)。
入院查体 生命体征平稳。神清,慢性病容。右肘关节见淤斑,皮肤巩膜轻度黄染。其余无明显异常。
入院分析 转氨酶升高原因考虑如下。① 慢性乙型肝炎急性发作:患者骨髓移植术前虽应用拉米夫定抗病毒治疗,但术后在应用大量免疫抑制剂及糖皮质激素时停用拉米夫定,可导致乙肝病毒活跃复制,故慢性乙型肝炎急性发作可能最大。② GVHD:患者为单倍体骨髓移植术后,供体为其父亲,HLA配型3/6相合,术后3月曾出现GVHD,故此次转氨酶升高也应考虑GVHD所致。③ 药物性肝损害,患者移植术后应用吗替麦考酚酯、环孢素A免疫抑制剂抗排斥治疗,故不除外药物性肝损害可能。必要时肝穿鉴别。
院内观察与分析 入院后查血常规WBC 4.7×109 /L,HGB 106 g/L,PLT 40×109 /L。生化ALT 225 U/L,AST 414 U/L,总蛋白(TP)47.8 g/L,白蛋白(ALB) 28.8 g/L,TBIL 58.9 μmol/L,DBIL 32.7 μmol/L。血清K离子浓度 2.38 mmol/L。PTA 55%。抗-HCV(-)。甲胎蛋白(AFP)122.3 ng/ml。B超示肝脏弥漫性损害。
HBV DNA 定量 1.825×1010 copies/ml,病毒复制极度活跃,故慢性乙型肝炎急性发作诊断成立。但仍不能除外GVHD及药物性肝损害。患者ALB 28.8 g/L,PTA仅55%,应警惕肝衰竭倾向。
入院后立即给予拉米夫定(100 mg/d,口服)抗病毒治疗,入院后泼尼松减量至10 mg/d口服,并给予保肝、降酶、支持、对症治疗。
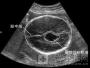
入院后第3天行肝穿检查,病理回报汇管区轻度扩大伴周围轻度纤维化,小叶内肝细胞区域性水样及气球样变性,小泡性脂肪变性,可见大量毛玻璃肝细胞,部分肝细胞及枯否细胞颗粒沉积(图A和图B);结合临床诊断:HBV感染复发,组织学提示病毒复制活跃,伴GVHD,并重叠轻度药物性肝损害。故慢性乙型肝炎急性发作,GVHD可明确诊断。第13天查HBV DNA 定量1.135×108 copies/ml,TBIL进行性升高至217.3 μmol/L, PTA降至47.6%,B超提示腹水,联合膦甲酸钠抗病毒治疗,并将泼尼松减量至7.5 mg/d。
治疗及转归 第14天开始血浆置换治疗,患者病情仍迅速进展,胆红素进行性升高,出现酶胆分离,PTA进行性下降,明确诊断“慢加急性肝衰竭”。第28天出现D-二聚体、纤维蛋白原降解产物(FDP)明显升高,PLT降至15×109/L,PTA不凝,提示出现DIC;入院后1个月出现大量呕血、鲜血样便,第37天昏迷,经抢救无效死亡。
最终诊断 慢加急性肝衰竭;弥漫性血管内凝血(DIC);慢性乙型肝炎;移植物抗宿主病(GVHD);急性淋巴细胞性白血病,单倍体异基因骨髓移植术后。
分析与讨论
两例患者共同特点均为HBsAg阳性,进行骨髓移植术,术后均大量使用免疫抑制剂及糖皮质激素抗排斥治疗,病例一移植前后均未接受预防性抗乙肝病毒治疗,病例二移植前后虽接受了预防性抗乙肝病毒治疗,但遗憾的是,在免疫抑制剂未停用的情况下过早停用抗乙肝病毒治疗,并且未监测HBV DNA变化,继而出现HBV再激发的肝衰竭。尽管二者在发病后均积极采用了拉米夫定抗乙肝病毒治疗,但最终仍无法逆转病情而死亡。
移植后患者是一类特殊人群,需要长期应用免疫抑制药和(或)糖皮质激素抗排斥治疗,继而导致免疫功能低下,促使HBV再激活,大量复制,从而导致肝细胞大量破坏致肝功能衰竭。因此在HBsAg阳性的移植患者中移植前无论HBV DNA 定量如何,均应积极抗乙肝病毒治疗,移植后应继续抗病毒治疗,并定期监测HBV DNA 定量。
病例一
患者在移植前后均未接受预防性抗乙肝病毒治疗。
主诉 患者男性,42岁。因“发现乙肝病毒表面抗原(HBsAg)阳性1年,骨髓移植术后68天,发热10天,尿黄、腹胀、乏力7天”入院。
病史 患者1年前体检发现HBsAg(+),乙肝病毒e抗体(HBeAb)和核心抗体(HBcAb)阳性,肝功能正常,未诊治;8个月前在外院确诊为急性髓性白血病(M2a型),68天前在我院行同胞异基因骨髓移植术,术后恢复较好。术后口服环孢素A(50mg,bid)、泼尼松(10 mg,qd)等药物抗排斥治疗。10天前无诱因出现发热、乏力,自服阿奇霉素(0.25×3次),症状无减轻,胸片提示肺纹理增强,支气管炎不除外,应用头孢他啶(2 g,bid×3天,静脉点滴),体温正常;但乏力加重。近7天出现尿色深黄、伴腹胀、食欲明显减退,1天前查丙氨酸氨基转移酶(ALT)1423 U/L,天冬氨酸氨基转移酶(AST)1262 U/L,总胆红素(TBIL)78.7 μmol/L,直接胆红素(DBIL)47.2 μmol/L,凝血酶原活动度(PTA)76%;白细胞计数(WBC)2.77×109/L,血红蛋白(HGB)121 g/L,血小板(PLT)20×109/L,收入院。10日内体重下降约4 kg。否认乙肝家族史。
患者入院时查体未见明显异常。
入院分析 考虑患者转氨酶升高原因如下。
1. 慢性乙型肝炎急性发作。患者为HBsAg携带者,骨髓移植术后,术前及术后均未接受抗病毒预防治疗,移植后接受免疫抑制剂及激素抗排斥治疗,现移植后2个月出现明显肝功能异常,首先考虑慢性乙型肝炎急性发作可能最大,入院后监测HBV DNA进一步明确。
2. 移植物抗宿主病(GVHD)。患者移植后2个月(<100天)出现肝功能明显异常,应考虑急性GVHD引起可能。但该病常伴有皮疹、腹泻等急性排斥反应的表现,故考虑急性GVHD的可能性不大。慢性GVHD常于移植3个月后(>100天)出现,与患者肝功能出现异常时间不符,故暂不考虑慢性GVHD。入院后监测环孢素A浓度,必要时肝组织穿刺鉴别。
3. 药物性肝损害。患者移植后服用环孢素A 2个月,不除外药物性肝损害可能所致,入院后监测环孢素A浓度,必要时肝组织穿刺鉴别。
院内观察及分析 入院当日HBV DNA定量 6.2×107 copies/ml,排除甲、丙、戊型肝炎、巨细胞病毒、EB病毒感染。考虑患者骨髓移植术前及术后均未抗病毒预防治疗,移植后应用免疫抑制剂及糖皮质激素抗排斥治疗,现移植后2个月出现明显肝功能异常,乙肝病毒复制活跃,故慢性乙型肝炎急性发作的诊断成立。
入院后环孢素A血药浓度波动于35~224 ng/ml,虽浓度偏低,但患者一直未出现皮疹、腹泻等急性排斥反应,且调整环孢素A剂量,未见肝功能改善,故考虑急性GVHD可能较小,一般环孢素A血药浓度在200~400 ng/ml,出现药物性肝损害可能较小,根据本患者血药浓度,考虑由环孢素A药物导致肝损害可能不大。遗憾的是该患者未行肝穿,故无法明确除外该病。
治疗及转归 入院后立即给予拉米夫定(100 mg,qd)口服抗病毒治疗,同时给予保肝、降低转氨酶、对症、支持治疗。第10天患者胆红素进行性增高,PTA40%,诊断“慢加急性肝衰竭”;第13天PTA22%,出现酶胆分离,B超提示右肝缩小,虽HBV DNA 6.67×104 copies/ml,较前下降,但病情仍继续恶化。行血浆置换4次;第15天出现肝性脑病症状;第18天出现弥散性血管内凝血(DIC);第23天出现昏迷;第24天呼吸、心跳停止,抢救无效死亡。
最终诊断 慢加急性肝衰竭(肝性脑病);弥漫性血管内凝血(DIC);慢性乙型肝炎;肺部感染;异基因骨髓移植术后。
专家视野
我国2010年《慢性乙型肝炎防治指南》指出乙肝病毒携带者(包括慢性HBV携带者和非活动HBsAg携带者)暂时不需要抗病毒治疗,每3~6个月定期监测1次。但是如果这类患者接受化疗、移植、免疫抑制剂治疗,则须 采用预防性抗乙肝病毒治疗,原因为这类患者免疫力低下,可促使HBV再激活,如果不进行干预,可诱发肝炎发作甚至肝衰竭死亡。
HBV再激活的发病机制和临床表现 HBV再激活常发生在癌症化疗后、免疫抑制剂长期使用后和器官移植后(特别是骨髓移植和肝移植后)。在这些情况下,机体免疫功能低下,促使HBV再激活,HBV大量复制,导致肝炎发作甚至肝衰竭。HBV再激活的发生率约50%。使用糖皮质激素和利妥昔单抗更易导致HBV再激活。
HBsAg阳性患者移植后HBV再激活所致肝衰竭一般是由纤维淤胆型肝炎迅速发展而来,免疫抑制剂是重要的诱发因素和发病前提。其最主要的发病机制为HBsAg、HBcAg过度表达对肝细胞的直接损伤。患者病变的一个共同特征是肝细胞内有大量的HBsAg和(或)HBcAg堆积,这是导致光镜下肝细胞呈毛玻璃样改变的直接原因。因而治疗以尽快抑制病毒复制为主,并尽可能解除免疫抑制因素。
器官移植与HBV再激活
HBsAg阳性患者在心脏、肺脏、肾脏移植手术后的HBV再激活率,因使用的免疫抑制剂强弱程度而有所不同。
肝移植后尽管感染HBV的肝脏被去除,但是HBV还可存在于全身其他部位,因此HBsAg阳性患者肝移植后HBV再激活仍很普遍,如果未进行预防性抗病毒治疗,HBV再激活率可高达80%,且复发后生存率明显下降(3年生存率仅为44%)。
骨髓移植前受体的骨髓被完全摧毁,所以骨髓移植患者表现出最极端的免疫抑制。HBsAg阳性患者在骨髓移植术后发生HBV再激活的时间早、概率高、病情重,常发生肝衰竭死亡。抗HBc阳性但HBsAg阴性的受体在骨髓移植术后出现血清学逆转换的比例也明显高于其他移植患者(最高可达50%),且发生较晚(在骨髓移植后1~3年)。
HBV再激活的预防
HBsAg阳性接受移植的患者导致HBV再激活的原因归根结底还是移植术后免疫抑制剂的使用所致。借鉴美国肝脏病研究学会(AASLD)、亚太肝脏学会(APASL)、欧洲肝脏研究学会(EASL)以及我国最新慢乙肝指南免疫抑制剂的推荐意见,对HBsAg阳性的移植患者的预防性抗病毒治疗建议如下。
接受移植之前,应对患者进行HBsAg和抗HBc筛查。若患者HBsAg阳性,应检测HBV DNA水平,并在移植前和移植后免疫抑制剂使用期间(不论HBV DNA水平如何)接受口服核苷(酸)类药物预防治疗,并持续至免疫抑制终止治疗后12个月。如基线HBV DNA水平较低(<2000 IU/ml),可选择拉米夫定或替比夫定;如基线HBV DNA水平高(>2000 IU/ml)和(或)疗程长的患者,推荐使用强效低耐药的核苷(酸)类药物,如恩替卡韦或替诺福韦。避免使用干扰素。
目前推荐接受骨髓或干细胞移植的HBsAg阴性但HBcAb阳性患者预防性口服核苷(酸)类药物治疗,但最佳的预防疗程尚不清楚。
对于拟行肝移植手术的HBsAg阳性患者,如HBV DNA可检测到,肝移植术前1~3个月开始服用拉米夫定;术中无肝期给予乙型肝炎人免疫球蛋白(HBIG);术后长期使用拉米夫定和小剂量HBIG (第1周每日800 IU,以后每周800 IU至每月应用800 IU) ,并根据抗-HBs水平调整HBIG剂量和用药间隔 (一般抗-HBs谷值浓度应大于100~150 mIU/ml)。对于发生拉米夫定耐药者,可选用其他已批准的能治疗耐药变异的核苷 (酸) 类似物。对于复发低危者(肝移植术前HBV DNA阴性,移植后2年HBV未复发),可考虑采用拉米夫定加阿德福韦酯联合预防。[7840401]
病例二
患者在移植前后虽接受了预防性抗HBV治疗,但在免疫抑制剂未停用的情况下过早停用抗病毒治疗。
主诉 患者男性,21岁,因“发现HBsAg(+)15年,骨髓移植术后9个月,转氨酶升高15天”入院。
病史 患者15年前查体发现HBsAg(+)、HBeAb(+)、HBcAb(+),当时ALT正常。1年半前于北京协和医院诊断“急性淋巴细胞性白血病”,11个月前查HBV DNA 定量104 copies/ml,口服拉米夫定治疗,9个月前HBV DNA <5×102 copies/ml,停用,并于我院行单倍体异基因骨髓加外周血干细胞移植术,供者为其父[HBsAg(+),移植前口服拉米夫定1周,HBV DNA定量<5×102 copies/ml]。骨髓移植后20天再次口服拉米夫定治疗共1个月,查ALT正常,HBV DNA <5×102 copies/ml,停用。移植后应用吗替麦考酚酯、环孢素A、间断泼尼松抗排斥治疗,间断查ALT正常,未监测HBV DNA。1个半月前因发热,应用抗感染治疗无效,1个月前开始规律口服泼尼松(20 mg/d,2周后减为15 mg/d至今),体温恢复正常。15天前,发现转氨酶升高(ALT 400 U/L),降酶治疗,逐渐出现乏力、纳差、恶心、呕吐、尿黄。1天前来我院查ALT 192 U/L,AST 440 U/L,HBsAg(+),收入院。骨髓移植术后3个月曾出现口干、眼干等症状,诊断为移植物抗宿主病(GVHD)。有大量输血及血制品史。家族史:父亲及一弟HBsAg(+)。
入院查体 生命体征平稳。神清,慢性病容。右肘关节见淤斑,皮肤巩膜轻度黄染。其余无明显异常。
入院分析 转氨酶升高原因考虑如下。① 慢性乙型肝炎急性发作:患者骨髓移植术前虽应用拉米夫定抗病毒治疗,但术后在应用大量免疫抑制剂及糖皮质激素时停用拉米夫定,可导致乙肝病毒活跃复制,故慢性乙型肝炎急性发作可能最大。② GVHD:患者为单倍体骨髓移植术后,供体为其父亲,HLA配型3/6相合,术后3月曾出现GVHD,故此次转氨酶升高也应考虑GVHD所致。③ 药物性肝损害,患者移植术后应用吗替麦考酚酯、环孢素A免疫抑制剂抗排斥治疗,故不除外药物性肝损害可能。必要时肝穿鉴别。
院内观察与分析 入院后查血常规WBC 4.7×109 /L,HGB 106 g/L,PLT 40×109 /L。生化ALT 225 U/L,AST 414 U/L,总蛋白(TP)47.8 g/L,白蛋白(ALB) 28.8 g/L,TBIL 58.9 μmol/L,DBIL 32.7 μmol/L。血清K离子浓度 2.38 mmol/L。PTA 55%。抗-HCV(-)。甲胎蛋白(AFP)122.3 ng/ml。B超示肝脏弥漫性损害。
HBV DNA 定量 1.825×1010 copies/ml,病毒复制极度活跃,故慢性乙型肝炎急性发作诊断成立。但仍不能除外GVHD及药物性肝损害。患者ALB 28.8 g/L,PTA仅55%,应警惕肝衰竭倾向。
入院后立即给予拉米夫定(100 mg/d,口服)抗病毒治疗,入院后泼尼松减量至10 mg/d口服,并给予保肝、降酶、支持、对症治疗。
入院后第3天行肝穿检查,病理回报汇管区轻度扩大伴周围轻度纤维化,小叶内肝细胞区域性水样及气球样变性,小泡性脂肪变性,可见大量毛玻璃肝细胞,部分肝细胞及枯否细胞颗粒沉积(图A和图B);结合临床诊断:HBV感染复发,组织学提示病毒复制活跃,伴GVHD,并重叠轻度药物性肝损害。故慢性乙型肝炎急性发作,GVHD可明确诊断。第13天查HBV DNA 定量1.135×108 copies/ml,TBIL进行性升高至217.3 μmol/L, PTA降至47.6%,B超提示腹水,联合膦甲酸钠抗病毒治疗,并将泼尼松减量至7.5 mg/d。
治疗及转归 第14天开始血浆置换治疗,患者病情仍迅速进展,胆红素进行性升高,出现酶胆分离,PTA进行性下降,明确诊断“慢加急性肝衰竭”。第28天出现D-二聚体、纤维蛋白原降解产物(FDP)明显升高,PLT降至15×109/L,PTA不凝,提示出现DIC;入院后1个月出现大量呕血、鲜血样便,第37天昏迷,经抢救无效死亡。
最终诊断 慢加急性肝衰竭;弥漫性血管内凝血(DIC);慢性乙型肝炎;移植物抗宿主病(GVHD);急性淋巴细胞性白血病,单倍体异基因骨髓移植术后。
分析与讨论
两例患者共同特点均为HBsAg阳性,进行骨髓移植术,术后均大量使用免疫抑制剂及糖皮质激素抗排斥治疗,病例一移植前后均未接受预防性抗乙肝病毒治疗,病例二移植前后虽接受了预防性抗乙肝病毒治疗,但遗憾的是,在免疫抑制剂未停用的情况下过早停用抗乙肝病毒治疗,并且未监测HBV DNA变化,继而出现HBV再激发的肝衰竭。尽管二者在发病后均积极采用了拉米夫定抗乙肝病毒治疗,但最终仍无法逆转病情而死亡。
移植后患者是一类特殊人群,需要长期应用免疫抑制药和(或)糖皮质激素抗排斥治疗,继而导致免疫功能低下,促使HBV再激活,大量复制,从而导致肝细胞大量破坏致肝功能衰竭。因此在HBsAg阳性的移植患者中移植前无论HBV DNA 定量如何,均应积极抗乙肝病毒治疗,移植后应继续抗病毒治疗,并定期监测HBV DNA 定量。
上一篇:干扰素治疗NA经治慢性乙肝
下一篇:儿童1型糖尿病合并肺毛霉病一例并文献复习
论坛新帖
频道总排行
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)