入睡打鼾,夜间憋气伴呼吸暂停
2013-03-19 10:26:29 来源:医学论坛网 作者: 评论:0 点击:
病史
患儿女性,4岁6个月,主因“入睡打鼾、张口呼吸2年,加重3个月”入院。 入院前2年,患儿在呼吸道感染后出现入睡打鼾,偶有张口呼吸。患儿易患呼吸道感染,5~6次/年,症状为流涕、鼻堵、咳嗽等,每当呼吸道感染时打鼾症状加重,治疗上呼吸道感染后打鼾略有好转。入院前3个月,患儿在上呼吸道感染后入睡打鼾加重,夜间憋气明显,反复出现呼吸暂停。当地医院拍鼻咽侧位片示:腺样体肥大。我院纤维喉镜检查示:腺样体肥大。患儿自发病以来,精神好,白天无嗜睡。否认家族遗传病史。
查体
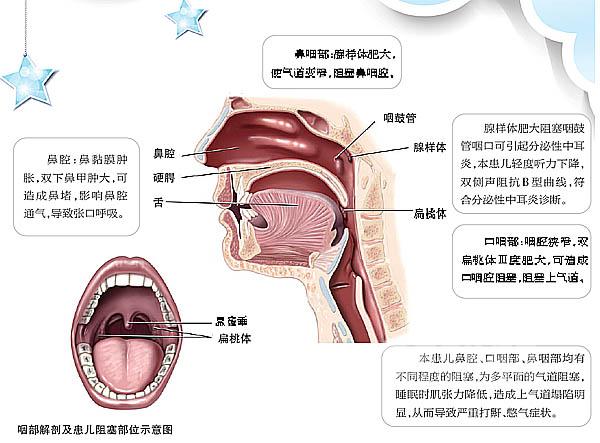
体重20 kg,呼吸20次/分,脉搏86次/分,血压为85/60 mmHg。营养中等,精神好,清醒时呼吸平稳,胸廓对称,双肺呼吸音通畅。心音有力,律齐,腹平软,肝脾未及。局部情况:双侧下鼻甲黏膜肿胀,略苍白,咽部无充血,双侧扁桃体肿大Ⅲ度,咽腔狭窄,双侧鼓膜粉红、内陷。
辅助检查
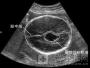
鼻咽侧位片示腺样体肥大,腺样体/鼻咽腔(A/N)比值=0.75,气道狭窄。纤维鼻咽喉镜检查示腺样体肥大,占后鼻孔3/4。听力检查:声阻抗示双耳B型曲线;电测听示双耳平均听力45dB。
诊治经过
患儿入睡后鼾声明显,呼吸费力,睡眠监测提示呼吸暂停/低通气指数(AHI)为25,以阻塞性睡眠呼吸暂停(OSA)为主,阻塞性呼吸暂停指数(OAI)为18,平均血氧饱和度(SpO2)为92%,最低为80%,考虑诊断为阻塞性睡眠呼吸暂停低通气综合征(OSAHS)、腺样体肥大、扁桃体肥大。
术前常规检查无明显异常,遂行全麻加插管下腺样体、双侧扁桃体切除术及双侧鼓膜置管术。
术后给予抗炎、雾化治疗,鼻腔冲洗,鼻喷激素治疗,患儿打鼾症状明显缓解,夜间入睡安静,无明显鼾声。术后6个月复查睡眠监测示AHI=2.3,平均SpO2为98%,最低为92%。复查听力检查:电测听示双耳平均听力15dB。患儿呼吸道感染次数明显减少,6个月只发生1次。
讨论
定义及病因
OSAHS的定义为睡眠过程中部分和(或)间断全部上气道阻塞,扰乱睡眠过程中的正常通气和睡眠结构,引起一系列临床改变。
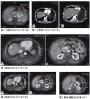
儿童OSAHS的病因包括解剖因素、先天性疾病及其他因素,腺样体和扁桃体肥大是引起儿童OSA的最常见病因。肥胖也是儿童OSAHS的常见病因之一,值得引起注意的是,随着肥胖发生率的增高,肥胖伴OSAHS的发病率也有所升高。除了鼻咽、口咽气道狭窄以外,各种引起鼻腔狭窄的疾病也可引起OSAHS,常见的疾病包括过敏性鼻炎、鼻窦炎、鼻阻塞、鼻中隔偏曲等。各种颅面畸形也是儿童OSAHS的常见病因。颅面畸形类型不同,阻塞平面和原因也不同。如唐氏综合征患儿有中面部发育不全,还有舌体肥大和肌张力低下;小下颌畸形综合征患儿有舌咽水平的阻塞;软骨发育不全患儿的阻塞则与中面部发育不良有关。研究证实,在部分儿童OSAHS中存在神经肌肉调控的异常,当上气道神经肌肉的功能减低或消失时,上呼吸道在睡眠时即可能出现塌陷。对该患儿气道阻塞部位的分析见上图。
诊断
儿童OSAHS患病率高达3%,2~6岁是儿童OSAHS高发期,因为在该时期,儿童扁桃体和腺样体相对于气道的体积最大。最常见的症状包括夜间打鼾、张口呼吸、呼吸困难,许多患儿以“打呼噜”就诊。患儿打鼾为持续性,家长可能注意到患儿张口呼吸,呼吸停止以及胸壁起伏,严重的病例在夜间睡眠时还会出现憋气,呼吸困难。有的患儿睡眠不安,颈部过度后仰,还可出现口吐白沫、多汗和遗尿。该患儿夜间即需要家长轮流看护,家长须经常摇醒患儿使其恢复正常呼吸。
诊断儿童OSAHS最可靠、最重要的工具是多导睡眠监测(PSG),诊断金标准是整夜PSG。若年龄较小的患儿不能配合PSG检查,可以行简易的初筛检查,如夜间持续脉搏和血氧饱和度监测,也有助于诊断。
国际上儿童OSAHS的PSG标准尚未完全统一。目前较为公认的标准是在每晚睡眠过程中,AHI>5或OAI>1。2007年中华医学会耳鼻咽喉科学分会制定了《儿童OSAHS诊疗指南草案(乌鲁木齐)》,其中儿童OSHAS病情程度的判断依据见左表。
本患儿有明确夜间打鼾、张口呼吸及憋气病史,睡眠监测示AHI=25,OAI=18,伴夜间低氧血症,故OSAHS诊断明确。
治疗方法选择
因为引起儿童OSAHS最主要的原因是腺样体肥大和扁桃体肥大,所以手术切除腺样体、扁桃体是治疗儿童OSAHS的主要方法。大部分患儿手术效果良好,手术有效率为90%,若合并鼻炎、中耳炎,应同时治疗。
患儿出院后6个月随访显示,患儿夜间无鼾声,呼吸暂停消失,无明显呼吸道感染。睡眠监测及听力检查正常。
对腺样体及扁桃体切除术后,打鼾缓解仍不满意的患儿,可行持续气道正压(CPAP)治疗。CPAP是长期或暂时治疗儿童OSAHS的有效方法,婴儿和儿童对CPAP治疗的耐受性好。
由于腺样体、扁桃体是儿童的免疫器官,对于<5岁儿童的腺样体、扁桃体切除手术,有家长或医师可能担心其会影响患儿免疫功能。实际上,大部分国内外关于扁桃体切除手术前、后患儿的血清免疫球蛋白、T细胞及B细胞的分析报告均显示,其变化均在正常范围内,并不影响机体整体和局部的免疫功能水平。
上一篇:静脉滴注莫西沙星致精神异常1例
下一篇:不明原因睡眠中紫绀低氧血症
论坛新帖
频道总排行
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)