原发胃肠道淋巴瘤伴发上消化道大出血
2012-01-04 08:39:33 来源:37度医学网 作者: 评论:0 点击:
作者:北京大学临床肿瘤学院 北京肿瘤医院淋巴肿瘤科 郑文 朱军
【病历资料】
患者女,23岁。因反复上腹疼痛2个月,于2005年7月7日入我院。
患者于2005年5月无诱因出现中上腹疼痛,饥饿时加重,进食后不缓解。6月份扪及上腹部肿块,压痛,自服止痛药后,成形黑便一次,量约100g,自行缓解。伴发热,体温38℃左右,消瘦,食欲下降。不伴多汗、呕血和反酸。
否认肝炎结核等传染病史。
检查
胃镜:胃窦、胃体、胃底广泛增厚,胃腔变形并狭窄,靠近贲门处菜花样肿物,表面有溃疡。
病理结果:非霍奇金淋巴瘤(NHL),黏膜相关淋巴组织淋巴瘤。
入院体检:体温38℃,BP 100/60mmHg(1mmHg=0.133 kPa)。消瘦,皮肤黏膜未见出血点,睑结膜苍白,巩膜黄染,颈部、腋下、腹股沟未及肿大淋巴结,心肺未见异常,上腹部压痛,无肌紧张和反跳痛,肿块约12 cm×12 cm,肝脾未及。
入院拟诊:NHL,侵及胃。
血象:自细胞1.6×109/L,中性0.53,淋巴0.43,单核0.02,Hb 90.0 g/L,血小板105×109/L。尿、大便常规和潜血均为阴性。ESR:24mm/1h。血生化:总蛋白45.9 g/L,白蛋白24.3 g/L,总胆红素(T-Bil)166μmoL/L,间接胆红素(D-Bil)138μmoL/L,直接胆红素(I-BiI)28μmoL/L,ALT 8 IU/L,AST 16 IU/L,余正常。
乙型肝炎两对半:HBsAg阴性,而HBsAb、HBeAb和HBcAb阳性。血培养3次阴性。
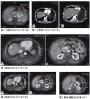
腹部CT和B超:全胃壁广泛增厚,最厚处4.5 cm,黏膜高低不平,胃腔狭窄,腹腔淋巴结多发肿大(1.1 cm×1.0cm),胃壁多个溃疡,溃疡处最薄为0.3~0.4 cm,胃后壁8 cm×l0cm肿物,腹水中等量(图1)。
胸部CT:双肺未见肿瘤浸润,纵隔淋巴结不大,双胸腔少量积液。
骨髓象增生活跃,淋巴0.20,幼稚淋巴0.01。
腹水检查:黄色,微浊,细胞总数350×106/L,有核细胞数200×106/L,单核细胞0.95,蛋白(+),未找到肿瘤细胞。
患者于2005年5月无诱因出现中上腹疼痛,饥饿时加重,进食后不缓解。6月份扪及上腹部肿块,压痛,自服止痛药后,成形黑便一次,量约100g,自行缓解。伴发热,体温38℃左右,消瘦,食欲下降。不伴多汗、呕血和反酸。
否认肝炎结核等传染病史。
检查
胃镜:胃窦、胃体、胃底广泛增厚,胃腔变形并狭窄,靠近贲门处菜花样肿物,表面有溃疡。
病理结果:非霍奇金淋巴瘤(NHL),黏膜相关淋巴组织淋巴瘤。
入院体检:体温38℃,BP 100/60mmHg(1mmHg=0.133 kPa)。消瘦,皮肤黏膜未见出血点,睑结膜苍白,巩膜黄染,颈部、腋下、腹股沟未及肿大淋巴结,心肺未见异常,上腹部压痛,无肌紧张和反跳痛,肿块约12 cm×12 cm,肝脾未及。
入院拟诊:NHL,侵及胃。
血象:自细胞1.6×109/L,中性0.53,淋巴0.43,单核0.02,Hb 90.0 g/L,血小板105×109/L。尿、大便常规和潜血均为阴性。ESR:24mm/1h。血生化:总蛋白45.9 g/L,白蛋白24.3 g/L,总胆红素(T-Bil)166μmoL/L,间接胆红素(D-Bil)138μmoL/L,直接胆红素(I-BiI)28μmoL/L,ALT 8 IU/L,AST 16 IU/L,余正常。
乙型肝炎两对半:HBsAg阴性,而HBsAb、HBeAb和HBcAb阳性。血培养3次阴性。
腹部CT和B超:全胃壁广泛增厚,最厚处4.5 cm,黏膜高低不平,胃腔狭窄,腹腔淋巴结多发肿大(1.1 cm×1.0cm),胃壁多个溃疡,溃疡处最薄为0.3~0.4 cm,胃后壁8 cm×l0cm肿物,腹水中等量(图1)。
胸部CT:双肺未见肿瘤浸润,纵隔淋巴结不大,双胸腔少量积液。
骨髓象增生活跃,淋巴0.20,幼稚淋巴0.01。
腹水检查:黄色,微浊,细胞总数350×106/L,有核细胞数200×106/L,单核细胞0.95,蛋白(+),未找到肿瘤细胞。
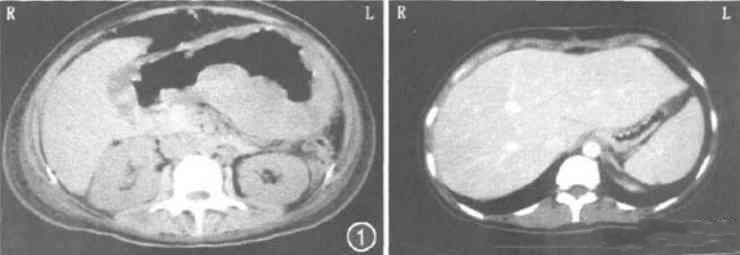
图1 治疗前腹部CT:全胃壁广泛增厚,黏膜高低不平,腹腔淋巴结肿大
图2 治疗后腹部CT:全胃切除术和化疗后,胃壁病灶和腹腔淋巴结腹水消失
诊断
我院复阅病理切片诊断为弥漫大B细胞淋巴瘤,CD20+、CD3-、CD45R0-、CK-。诊断修改为NHL(IV-B),弥漫大B细胞淋巴瘤,侵及胃、腹腔淋巴结、腹膜、胸膜、肝脏。
治疗
为此,我们进行了多学科讨论,包括肿瘤内科、放疗科和胃肠外科。患者因经济原因不能采用利妥昔单抗的靶向治疗,其胃壁病变广泛伴有深而大的溃疡,化疗有穿孔和出血的危险,但大量的胸水腹水难以进行手术,如何治疗成为了艰难的选择。我们在积极支持对症改善一般情况的条件下,于7月14日进行了第1周期化疗,采用CHO方案(环磷酰胺600 mg,表柔吡星50 mg,长春新碱1mg)。
化疗后发热、腹痛、腹胀和腹部肿块明显好转,肝功能恢复正常,T-Bil 10.6μmol/L,D-Bil 7.2μmol/L,I-Bil3.4μmol/L,ALT 10 IU/L,AST 7 IU/L。但下降的体温再次升高到40℃左右,并伴有畏寒、咳嗽、少许白色泡沫痰,双肺可闻及少许干湿啰音。胸片:双肺纹理增多。血象:白细胞 1.41×109/L,Hb l0l g/L,PLT 241×109/L。予亚胺培南抗感染,体温逐渐恢复正常。
8月13日(第2周期化疗同第1周期)。
再诊断
2周期化疗后随诊。胸片:双胸腔积液消失。腹部CT:胃壁增厚明显好转,厚1.4 cm,腹腔淋巴结0.8 cm,腹水消失(图2)。8月31日(第3周期化疗):在原化疗方案基础上加用小剂量泼尼松,30 mg/d,5 d。化疗第2天,患者多次恶心、呕吐、咖啡色胃内容物,每次量约200ml,无黑便,Hb降至74 g/L,血压下降,临床诊断为上消化道大出血,出血性休克。予以质子泵抑制剂、止血及补液等治疗,出血停止。
患者于9月15日在外科行全胃切除术,术中见胃壁多发小溃疡。
术后病理:符合弥漫大B细胞淋巴瘤。
术后于10月9日至11月25日期间再次行4周期CHOP化疗,疗效达完全缓解。目前患者病情稳定。
【讨论】
胃肠道是结外淋巴瘤最常见的发病部位,以胃最多,约占半数,其次是小肠、大肠[1]。由于缺乏特异的临床表现,原发或继发胃肠道淋巴瘤的诊断尤其是手术 前正确诊断是困难的,治疗方案是手术还是化疗为主,一直有争议,多数专家认为淋巴瘤是一组对化疗敏感的肿瘤,常规化疗方案有效率达60%~80%,近年来 更趋向于化疗,而不主张手术治疗。与其他部位的淋巴瘤不同,由于胃肠道结构的特殊性,在化疗过程中常常发生胃肠道穿孔和出血,而这些严重的并发症几乎导致 患者死亡。因此,我们建议以下几点:
第一,注意患者的胃肠道病变。应在化疗前了解患者的胃肠道是否有肿瘤侵犯,是否伴有溃疡及出血,溃疡的面积及深度,化疗后穿孔及出血的可能性等。当溃疡深大,有穿孔出血危险时,可考虑先手术后化疗,一旦发生穿孔或内科治疗无效的出血,应尽早手术[2]。
第二,在化疗前,应告知患者胃肠道穿孔的风险及临床表现,以便及早发现病情变化。
第三,即使溃疡小浅或无溃疡的胃肠道淋巴瘤,在化疗中也应减少激素用量或不用,可减少穿孔、出血的可能。第四,首次化疗药物剂最不宜太强,避免肿瘤急骤坏死而穿孔。此外,可加用质子泵抑制剂预防或治疗胃肠道淋巴瘤的穿孔和出血。
第一,注意患者的胃肠道病变。应在化疗前了解患者的胃肠道是否有肿瘤侵犯,是否伴有溃疡及出血,溃疡的面积及深度,化疗后穿孔及出血的可能性等。当溃疡深大,有穿孔出血危险时,可考虑先手术后化疗,一旦发生穿孔或内科治疗无效的出血,应尽早手术[2]。
第二,在化疗前,应告知患者胃肠道穿孔的风险及临床表现,以便及早发现病情变化。
第三,即使溃疡小浅或无溃疡的胃肠道淋巴瘤,在化疗中也应减少激素用量或不用,可减少穿孔、出血的可能。第四,首次化疗药物剂最不宜太强,避免肿瘤急骤坏死而穿孔。此外,可加用质子泵抑制剂预防或治疗胃肠道淋巴瘤的穿孔和出血。
更多阅读
病例会诊:肝脾大、嗜酸细胞增多的恶性淋巴瘤
参考文献
[1] Psyrri A,Papageorgiou S,Economopoulos T.Primary extranodal Lymphomas of stomach: clinical presentation,diagnostic pitfalls and management.Ann Oncol,2008,19:1992-1999.
[2] Cai S,Cannizzo F Jr,Bullard Dunn KM,et al.The role of Surgical intervention in non-Hodgkin’s lymphoma of the colon and rectum.Am J Surg,2007,193:409-412.
上一篇:惊恐障碍误诊为坐骨神经炎一例
下一篇:肺血管系统的肿瘤微栓子引起的亚急性肺源性心脏病
论坛新帖
频道总排行
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)