安非他明诱发性精神病:寄生虫妄想症一例
2015-01-02 21:08:47 来源: 作者: 评论:0 点击:
寄生虫妄想症是一种罕见的精神心理疾患,患者固执地认为自己感染了寄生虫病,从而采取极端的行为损伤皮肤以移除所谓的感染灶,造成一系列继发感染和患者的精神痛苦症状。近期,NEJM上发表了一篇文章,报道了一例安非他明诱发性精神病-寄生虫妄想症的个案。现将主要内容编译如下。
病例回顾
精神科Cincotta医生汇报病例:患者为一名35岁女性,主因瘙痒性皮疹就诊我院急诊。既往有丙型肝炎病毒(HCV)感染史、痤疮和抑郁症病史以及吸毒史。
入院前2周患者开始出现失眠症状,自认为是唑吡坦用完后未服药所致;入院前10天,患者诉在皮肤表面、床单、衣物、粪便、公寓内以及汽车里肉眼可见白色“球状颗粒”,自认为是螨虫或其它寄生虫幼虫,同时伴发瘙痒性皮疹。
患者曾咨询过她的内科医生,医生认为患者可能存在导致慢性皮疹的其他病因,如迟发性皮肤卟啉症(与HCV感染有关),故将其转诊至皮肤科专家行进一步诊治。
入院前3天,患者自备氯硝西泮用尽(自诉曾不定期地超剂量服用),并且焦虑和失眠症状日益严重。当天,患者诉在其15个月大儿子的头皮上看见“小虫”,甚至在孩子身上皮肤表面、尿布和痰液中看见“小虫”。遂患者开始抓挠自身皮肤以及孩子的皮肤,试图除去这些虫子。
入院前1天患者联系了救护车,至另一家医院急诊科就诊。当时诊断为“姬螯螨病”,接诊医生建议患者使用含硫化硒的洗发露并定期复查;随后,患者带孩子返回家中。就诊我院当天,患者发现尽管给孩子进行沐浴清洁,孩子头皮还是发红且哭闹不止,遂带孩子前往我院急诊科就诊。
就诊期间,患者诉自身皮肤上同样出现过小虫,并试图为检查医生指出。患者承认自青春期起有掐挤皮肤的毛病,称有镇静的作用。患者回忆道,14个月前即孩子出生后不久,自身痤疮加重,局部涂抹抗菌药膏和维甲酸无效;4个月后,因耐甲氧西林金黄色葡萄球菌(MRSA)感染导致出现面部脓肿,口服磺胺甲恶唑甲氧苄啶治愈。
患者的孩子有MRSA相关性皮肤感染病史,经抗生素治疗后进展为艰难梭菌性结肠炎,后住院接受治疗。患者诉有过严重抑郁症病史(现缓解),但抑郁症发作期间从未出现过如幻觉或妄想之类的精神症状。
患者依赖于镇静催眠类和阿片类药物,偶有服用非法苯丙胺类药物(安非他明)经历;最近几天,患者曾服用过60mg苯丙胺类药物。2年前,患者被确诊为HCV感染、有过憩室炎和肾结石病史;4年前出现过十二指肠溃疡穿孔并接受外科手术修补治疗。
患者的常用药物包括:丁丙诺啡纳洛酮合剂8mg bid 舌下含服(尽管处方20mg/天)、舍曲林150mg/天(入院前2天已用尽)、氯硝西泮0.5mg tid(入院前3天已用尽)和奥美拉唑。
患者否认既往过敏史,否认饮酒史。既往有注射羟考酮史,但自孩子出生后至今没有再用过阿片类药物。患者无业2年,同孩子住在一起,接受食物援助生活。患者的姨妈患精神分裂症,母亲在患者幼年期曾试图自杀。
患者查体合作,焦虑病容,头发蓬乱,可为检查医生指认皮损部位。生命体征显示,血压141/95mmHg,脉搏100bpm,体温和呼吸频率正常,定向力正常。面部与四肢存在表皮脱落和抓痕,后背没有皮损。其余部分查体未发现异常。
精神状态检查显示,患者易怒烦躁,对女医生存在一定抵触,对男医生表现和善。患者自己坚称存在寄生虫感染,上网检索后认为自己可能患有“莫吉隆斯症”(一种多症状综合征,该病患者自诉皮肤内外出现纤维状物质伴强烈瘙痒感、难以愈合的伤口以及异物感,病因未明,有认为是寄生虫感染,也有人认为是精神幻想症)。
患者向检察医生诉求帮助,并试图让医生相信自身存在病症。患者思维过程执拗、偶尔略显离题,交谈过程间断抓挠皮肤。除了自诉有失眠症状外,否认出现过抑郁症的其他自主神经系统症状。
患者血磷浓度为1.9mg/dl(相当于0.61mmol/l;正常参考范围2.6-4.5 mg/dl[0.84-1.45 mmol/l]),天门冬氨酸氨基转移酶(谷草转氨酶)水平为43U/l(正常参考范围9-12)。下列指标显示均在正常范围:全血细胞计数、白细胞分类计数、血脂、电解质、葡萄糖、尿素氮、肌酸肌酐、钙、镁、总蛋白、球蛋白、维生素B12、叶酸、促甲状腺激素和白蛋白等其他肝功能指标。
尿常规结果:3+潜血、粘蛋白、5-10个红细胞、0-2个白细胞、几乎未见细菌或鳞状上皮细胞、极少量移行细胞/高倍视野。人绒毛膜促性腺激素尿检呈阴性,安非他明毒素筛查结果阳性。
经过一系列化验检查,收住患者入院。
精神科医生鉴别诊断
Beach医生为该病例做出精神病鉴别诊断分析认为,由于患者具有潜在躯体症状,所以考虑可能存在躯体化精神病症,如疑病症或未分化躯体形式障碍。然而,从本例患者近期发作的症状以及坚信自己感染的状况来看,可以排除此类诊断。
寄生虫妄想症
该例患者表现看起来与寄生虫妄想症的症状相符。一般而言,寄生虫妄想症患者会固执地认为自己感染了寄生虫(如蚁走感、虫咬感等),即便医学证据显示无病,患者依然坚信自己有感染和异常感觉(一种躯体化精神心理疾患)。
有的患者还描述一些视幻觉,就像本例患者那样自诉“可见球样颗粒和小虫”。部分患者常提供一些皮屑、棉绒、纸屑或其他标本以证实寄生虫的存在,这一行为非常具有特征性,被称为“火柴盒征”(即患者常用火柴盒带来标本);尽管本例患者没有表现出典型“火柴盒征”迹象,但她反复询问医生是否能看到皮肤上有小虫爬行蠕动。
此症患者可能会因视幻觉而对自身进行过度清洁或消毒,并为自己找到搔抓皮肤的理由,因而可能有皮肤损伤,主要表现为轻度表皮剥脱、结节性痒疹或明显的溃疡,此系患者试图挖出寄生虫而人为造成的;正如本例患者这样。
本例患者还对自己可能患有“莫吉隆斯症”表示担忧。“莫吉隆斯症”一词最初是由Leitao用来描述她2岁大的儿子所患的病症,患儿皮肤疥疮上长出纤维;这位母亲查阅资料后发现,17世纪时,Browne爵士撰写医学文章描述过一种名为“莫吉隆斯”的病症,症状之一就是患儿背部斑疹皮肤上长黑毛。
2008年,美国疾病控制和预防中心(CDC)迫于公众和政治压力,立项展开一个为期4年的研究,但最终将该病归结定义为“无法解释的皮肤病”。研究人员结论认为,没有发现该病的基础医学病因或传染性因素,并注意到了该病与寄生虫妄想症存在相似之处。
有人认为部分莫吉隆斯症病例与螺旋体感染有关,但是这种假说相当程度上来自文献报道,且多数精神科医生认为莫吉隆斯症是寄生虫妄想症的一个变种。
原发性精神病
寄生虫妄想症可由原发性精神病引起。出现情绪障碍的患者,如抑郁症或躁郁双向障碍者,可能会表现出精神病症状。虽然本例患者有抑郁症病史,但是她没有持续的、抑郁或躁狂症突出的自主神经症状,仅表现出睡眠减少。
本例患者患精神分裂症的可能性不大,因为她没有表现出如能力下降、社交退缩这样的前驱症状,也没有消极症状或执行功能障碍。
本例患者的一些特征与妄想性障碍有一定相符,包括相对近期发作的症状没有前驱症状、妄想想法狭隘固定以及明显的继发性幻想本质。妄想性障碍最出名的地方在于难以治疗,典型者用抗精神病药物治疗无效。
另一种可能性是“短暂性精神病性障碍”,可包括几种不同的独立的表现。一种形式称为“微精神病(micropsychosis)”,典型的发生在有人格障碍的患者中,边缘型人格障碍者中更多见。本例患者没有诊断为患有人格障碍,也没有表现出这类疾病的很多核心特征。
短暂性精神病性障碍的另一种形式称为“急性一过性精神病性障碍”,主要患者为女性,通常在一段时间的重大压力下,表现为成年期突发的精神症状,抗精神病药物疗效较好。本例患者虽然没有表现出这种疾病的一个显著特征 “精神迷惘”(即意识到自身思维存在不正确的地方),但与该病的其他特征相符。
继发性精神病
医生还须考虑与继发性精神病有关的寄生虫妄想症患病因素。本例患者没有表现出意识水平的消长、注意力缺陷或谵妄迹象。寄生虫妄想症与下列因素有关:自主神经紊乱、中枢神经系统病变(尤其是在内侧额叶前皮质区和纹状体病变)、人类免疫缺陷病毒(HIV)感染及其他的感染、维生素缺乏和内分泌系统疾病。而本例患者的病史和查体结果并没有显示出存在上述疾病的证据。
药物戒断可导致寄生虫妄想症。患者精神症状虽然往往与酒精、镇静药物或催眠药物戒断期间谵妄有关,但是伴有自主神经功能紊乱和震颤,而本例患者近期没有改变丁丙诺啡服药剂量,也没有阿片类药物戒断症状。
药物滥用或中毒也可以引起继发性精神病。与出现精神症状有关的药物包括糖皮质激素、多巴胺受体激动剂、抗寄生虫药(如甲氟喹)等。本例患者近期没有服用过上述药物,也没有用过合成大麻、可卡因或卡西酮,未表现出与这些药物有关的中毒迹象。
根据患者自诉病史,她曾用过安非他明60mg/天,该剂量与处方常用剂量相符,故不太可能因服此药导致精神症状,但也不排除患者瞒报过量用药的事实。安非他明过量用药相关精神病患者可能出现躯体妄想、视觉和触觉的幻觉,这种精神病症状不仅会在长期用药(>5年)后逐渐出现,而且也可能在用药后短期内出现而持续时间不定。
精神科鉴别诊断总结
本例患者使用安非他明后突发精神病伴显著性妄想症状,强烈提示为安非他明诱发性精神病-寄生虫妄想症。患者同意自愿入住精神科病房,并接受皮肤科医师会诊。
皮肤科医生鉴别诊断
皮肤科Kroshinsky医生在患者住院后4天为其进行会诊,基于该例患者的病史、症状、临床检查结果做出如下鉴别诊断:病原体感染、迟发性皮肤卟啉症、全身瘙痒症、蚁走感、寄生虫妄想症、神经功能性表皮剥蚀和吸毒。
病原体感染
螨或虱虫患者可表现为皮肤瘙痒及各种各样的皮肤损伤。如疥疮患者是由疥螨导致,通过与感染者密切直接接触或共用污染的私人物品进行传播,患者表现为皮肤剧烈瘙痒,以夜间和暴露于热水后为甚。
疥疮皮损往往集中在以痒疹为中心的圆形区域内,皮损可位于手腕、指缝、肘窝、腋窝、脐部、腹股沟、生殖器和臀部。对此类感染过敏患者可出现皮肤病损,表现形式多样,包括丘疹、脓疱、水疱、结节或结痂。
疥螨寄生在人体皮肤表皮角质层间,啮食角质组织,并以其螯肢和足跗节末端的爪在皮下开凿一条与体表平行而纡曲的隧道,雌虫就在此隧道产卵,而该隧道往往不易识别。找到疥螨虫体、皮损隧道或从几个病变重点部位的皮屑中发现虫卵和粪便即可确诊。
最初常为患者诊断为姬螯螨病,该病是一种非打洞性螨虫,在人体可导致瘙痒性皮炎,在猫、兔和狗中可导致“游走性皮炎”(皮损看起来好像随螨虫在皮下游移而改变位置得名)。姬螯螨病患者散发的几组瘙痒丘疹可融合成大疱皮损。
身虱或阴虱感染患者也可表现出全身皮肤瘙痒,但这类病例肉眼可见明显的病原体。
本例患者没有出现上述病原体感染的病变或虫体迹象。
迟发性皮肤卟啉症
本例患者可以考虑迟发性皮肤卟啉症的诊断。本病是血红素合成途径中出现尿卟啉原脱羧酶活性下降导致的。皮损常位于手背,表现为水疱和糜烂,伴随愈合疤痕和粟丘疹。还可表现为多毛、色素沉着和皮肤硬结。
该病病因除了与遗传突变有关,还与其他各种因素有关,比如HCV感染。明确诊断可通过皮肤活检病理或尿检。虽然本例患者既往有HCV感染史,但并未表现出迟发性皮肤卟啉症的原发皮损体征,仍需进一步化验检查予以确诊。
全身瘙痒症、蚁走感
全身瘙痒症、蚁走感与潜在的基础疾病或用药有关。患者可能没有皮损,但常在抓痕或结节性痒疹对应部位出现局灶性或线性糜烂。全身瘙痒症与急性瘙痒症相比,往往表现为泛发性、慢性、进展性病程,容易频繁扰乱睡眠。识别潜在病因对缓解全身症状和治疗全身性疾病至关重要。
一整套诊断性检查应包括以下几个部分:全血细胞计数、全面的代谢指标化验、红细胞沉降率、甲状腺功能化验、空腹血糖水平、血清铁、铁蛋白、甲状旁腺激素、钙、磷、病毒性肝炎检测、HIV感染、粪便中寄生虫体和虫卵卵以及粪便潜血化验。此外,还需进行胸部X线检查和皮肤活检标本直接免疫荧光的测定。
本例患者上述化验结果显示,全血细胞计数、综合代谢指标、甲状腺功能指标正常,血磷水平较低;而这些异常的化验结果不足以解释患者现有症状体征。
蚁走感是一种皮肤似虫爬或叮咬的异常感觉,有人认为是一种触觉幻觉。触碰刺激相应异感皮肤会出现脱屑、糜烂和溃疡,多数皮损往往位于裸露的皮肤区域。
这些症状可以是特发性、药物诱发性或与神经疾病有关。本例患者证实以前曾服用过安非他明,而该药虽可能导致皮肤蚁走感,但蚁走感并不会导致视幻觉(看到“虫子”)。
寄生虫妄想症
正如前面讨论提到的,寄生虫妄想症是一种虚假的执念,患者固执地认为自身感染寄生虫或其他病原体。此症患者可能会诉诸采取极端措施,以试图清除这种所谓的“感染”,自身伤害方式包括使用杀虫剂、强酸、高温等物理化学手段清除“虫穴”。
此类患者皮肤表面会呈现大量上述伤害手段造成的皮损,如糜烂、溃疡、疤痕以及刺激性接触性皮炎。患者往往自动脱离社会独居,以防止与外人接触传染所谓的感染,将生活的大部分时间耗费在挣扎摆脱疾病的痛苦中。医患双方对这类疾病都极度难以理解。
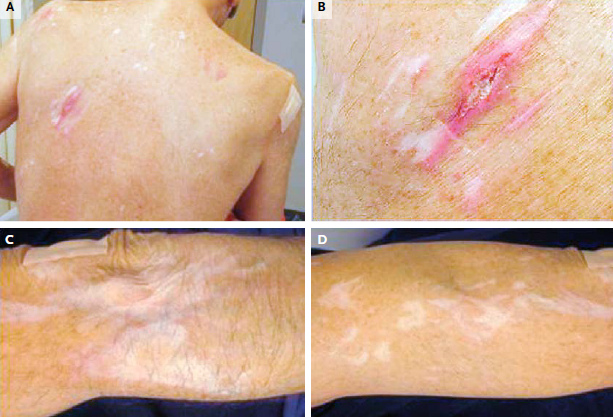
图示为患寄生虫妄想症的其他病人皮损照片。A图显示的是患者后背上部和侧面瘢痕、糜烂;后背中部由于难以接触到而呈现较少皮损,提示皮损是由抓挠导致而非寄生虫感染导致。B图显示的是自身导致的皮肤溃疡近照;线性红斑病变呈现中心溃疡和清晰基底部,皮损特征与神经功能性表皮剥蚀相符。图C和图D显示的是寄生虫妄想症患者皮表糜烂和溃疡愈合后大面积结痂瘢痕。
神经功能性表皮剥蚀
皮肤科医师会诊期间,本例患者没有再表述过视幻觉(看见虫子)。患者承认多年来一直存在强迫性抓挠皮肤的习惯,常常是由于痤疮所致;这一行为与神经功能性表皮剥蚀相符。
神经功能性表皮剥蚀、糜烂、溃疡和疤痕等,是由无法控制的搔抓皮肤欲导致的。病损部位几乎限于患者可以接触得到的皮肤位置,因此后背很少见到皮损。患者指甲缝中可见干涸的血迹或皮屑组织残余。
该病呈现一种加重与缓解交替的慢性病程,多由精神压力增加诱发加重。对这类患者而言,重要的是排除原发瘙痒症病因,治疗皮肤基础疾病,评估并治疗潜在性精神障碍疾病如抑郁症、焦虑症或药物成瘾滥用等。治疗此类病症初期阶段,采用封闭式包裹、剪短指甲等措施可能会有利于保护不发生新的病损。
治疗讨论
1、处理原则
Kontos医生认为,该患者需要接受针对寄生虫妄想症的精神科护理治疗,但患者本人并未意识到需要此类干预。为了说服精神病患者接受必要的治疗,医生必须审慎与患者沟通:不必试图强行扭转患者的执念,也不能一味顺从患者的意愿。该名患者最终同意接受精神科治疗,因为她的主管医生向其承诺减轻她精神痛苦的同时,寻求皮肤科专家帮助治疗。
该例患者的躯体化妄想具体体现在,患者不仅认为感染真实存在,而且也是一种合理的医学疾患。躯体化妄想的患者可能会强制要求激进的、有风险的治疗措施,或者如本例患者那样,以危险的方式服用一些处方药和非处方药。
处理这类患者的原则同对待那些复发性或难治性医学不明原因疾病的患者类似,可以实施经常性的、有计划的、有针对性的检查,尽量减少有创性诊治措施,试图转移患者的诉求重心,从寻找治愈之法过渡到提高每日的生活质量。
当导致寄生虫妄想症存在确切病因时,必须考虑解决这个病因。对本例患者而言,主要病因是滥用安非他明,因此治疗方面首要解决的问题就是避免患者继续滥用药物。长期治疗必须包括心理咨询,可转诊至一家合适的成瘾治疗中心。当再发生任何精神症状时,进行药物毒理性化验筛查。
治疗寄生虫妄想症时,必须考虑导致该病的前因后果。疾病后果包括患者执拗试图清除感染灶时造成的皮肤损伤和二重感染、可能的失业困扰等。关注患者家中孩童等弱势群体的健康安全是至关重要的。值得庆幸的是,在没有对孩子做出任何严重性伤害之前,该名患者就自动带着孩子前往医院就诊。
2、药物治疗
不论导致疾病的潜在病因为何,治疗寄生虫妄想症的主要药物是抗精神病药物。非必要使用抗精神病药物的情形如下:患者没有明显的痛苦感受、破坏性或有害性行为风险较低、预期精神症状能很快缓解者。
本例患者符合上述几个条件,但是并不是一一满足,因为她执拗试图治疗“看见的”感染而导致了精神痛苦和潜在损伤。目前尚没有随机临床试验数据,证实一种药物比另一种药物治疗寄生虫妄想症的效果更佳。
如匹莫齐特(一种高效典型抗精神病药),疗效数据有限,且没有证据证明该药优于其他药物。相较于其他抗精神病药,匹莫齐特导致锥体外系副反应、抗精神病药物恶性症候群以及校正后QT间期延长的风险性增加。
又如利培酮(一种非典型抗精神病药),有报道称可用于成功治疗寄生虫妄想症。在选择抗精神病药物时,要根据患者需求和病情轻重合理选择。医生为本例患者选取了利培酮作为初始治疗药物。
现有指导抗精神病药物剂量和疗程的证据有限。2011年一篇病例报道中,17例连续收治的寄生虫妄想症门诊患者使用低剂量(如利培酮2mg/天和氟哌啶醇2-4mg/天)药物治疗成功。为此,医生对该名患者开始使用2mg/天的利培酮进行治疗。
药物滥用终止后,单纯的与丙胺相关的精神症状发作预期可于数天至数周内得到缓解。本例患者寄生虫妄想症症状在数天内得到缓解,但无从得知的是病情改善是由于停用安非他明的原因,还是因为与开始接受抗精神病药治疗有关,或是两个因素兼而有之。
根据本例患者的年龄和病史,不能完全排除原发性妄想症的可能性。寄生虫妄想症患者的短期治疗结果可能并不尽如人意。因此,对于此类患者而言,建议减量和停用抗精神病药物治疗前,先维持数月时间的症状缓解期。
3、长期因素管理
患者刺破皮肤的病史并不一定与其寄生虫妄想症有关,但最终该症整合进了她的妄想思维中,具体表现就是患者诉可见“球形颗粒”并将其视为应刺破的目标部位。患者专注于皮肤并形成强迫性行为,最终该行为影响到了患者精神症状的表现形式。
现在无法得知患者MRSA相关性脓肿及其儿子继发性皮肤MRSA感染,是否导致或起因于患者精神疾病的皮肤执念。有研究观察部分寄生虫妄想症患者时发现,这些病人散在表现出了发病前的强迫性特质。进一步关注这些前驱症状将可能有利于改善本例患者的整体预后。
由于脱离社会在寄生虫妄想症患者中较为常见,所以增加该患者与社会接触交流的机会,可能对改善病情有一定的帮助(该策略是由针对精神分裂症的治疗策略外推而来)。
4、认知行为疗法
这名患者于住院治疗第5天时出院,出院医嘱要求继续服用利培酮(2mg/天)和氯硝西泮(0.5mg bid),并转诊至躯体变形障碍诊所接受认知行为疗法(CBT),作为其出院后门诊治疗计划的一部分。
对于精神分裂症患者而言,CBT在治疗阳性症状表达、药物依赖、精神痛苦和复发方面已取得不错的效果。虽然采用CBT治疗精神病时没有单一的既定模式,但所有形式都是建立在取得患者的信任与配合基础之上,将关注重点转移至整合患者的思想、情感和行为方面。
剑桥健康联盟Roll医生表示:该名患者继续在健康中心接受治疗,自从出院后已有多次随访复查。现在,患者已能愿意承认其皮肤损伤是由滥用安非他明所致,而起初复诊时还有迹象表明患者对该结论并不完全信服;患者偶尔会对未能明确诊断的感染性疾病表示担忧,在其皮肤表面有时会发现新的皮肤抓痕,且没再就诊过躯体变形障碍诊所接受CBT治疗。
医生允许该名患者继续接受该治疗中心提供的阿片类药物丁丙诺啡治疗计划,前提是患者接受精神病护理、进一步戒断滥用兴奋剂、配合美国儿童与家庭服务局(DCF)工作获得孩子的抚养权,以便患者能重返校园或社会工作。
出院后6个月的时间内,患者在治疗中心医疗助理和护士的帮助下取得很大进步。Roll医生作为患者的主管医生,继续为其处方丁丙诺啡、纳洛酮、氯硝西泮和利培酮,直到患者能够自愿接受精神科医生的治疗为止。
出院数月之后,患者愿意前往精神科就诊,并承认没有服用利培酮。精神科医生为其处方了右旋安非他明(20mg/天)治疗成人注意力缺陷障碍。
治疗中心仍然持续关注该名患者的后续护理治疗,尽管患者前来就诊的间隔时间不定。患者没有再表达过对寄生虫感染的担忧,皮肤抓痕有所改善但并未完全消除。自患者开始接受丁丙诺啡和纳洛酮治疗后的4年时间里,尿检筛查阿片类药物结果一直是阴性。
综上所述,该名患者的最终诊断是安非他明诱发性精神病-寄生虫妄想症和神经功能性表皮剥蚀。
相关热词搜索:
上一篇:不要跟有“传单”的人接吻
下一篇:The Lancet:多重耐药菌时代血液肿瘤患者的感染控制
论坛新帖
频道总排行
医学推广
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(11)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)




