毛细支气管炎婴儿的即时膈肌超声:一项前瞻性研究
2021-05-27 18:30:18 来源: 作者: 评论:0 点击:
关键字: 毛细支气管炎 |
摘 要
背景:毛细支气管炎是儿童住院最常见的原因。许多评分系统被开发用于量化呼吸窘迫和预测结局,但没有一个得到验证。我们假设膈肌超声评估可以量化呼吸窘迫,因此我们将超声膈肌参数与结局相关联。
方法:在儿童急诊科,针对毛细支气管炎(1-12个月)的婴儿进行前瞻性研究。行膈肌超声检查(膈肌移动度[DE]、吸气斜率[IS]、吸气/呼气 [I/E]、呼气末厚度[TEE]和吸气末厚度[TEI]、增厚分数[TF])。
结果:共评估61名婴儿,50.8%为男性。平均TF为49% (IQR 28.6-64.7),平均I/E为0.46 (±0.15),平均DE为10.39±4mm。首次评估时,TF与氧饱和度呈线性相关(P = 0.006,r = 0.392)。所有TF值较低的婴儿都需要经鼻高流量氧疗,其中1例需要持续气道正压通气。IS更高与将来需要呼吸支持相关(P = 0.007)。IS与氧疗时间相关(P = 0.032,r = 0.422)。TEI (t = 3.701,P = 0.002)是氧疗时间的主要预测因子。
结论:本研究描述了既往健康的毛细支气管炎婴儿的超声膈肌值。DE,IS和TEI与结局相关。如果在更大的研究中得到证实,床旁膈肌超声可以成为毛细支气管炎婴儿评估和预测预后的客观的新工具。
1. 背 景
毛细支气管炎是一种婴儿的急性病毒性下呼吸道感染,以咳嗽、喘息和营养不良为主要症状,是儿童住院和入住ICU的最常见原因。寻找有效治疗方法的尝试一直令人沮丧,目前尚无明确有效的药物治疗方法。同样,文献中公布的不同临床评分均不能预测临床结局。因此,毛细支气管炎患儿的评估(包括体格检查)是复杂的,可能因疾病状态而改变,并且可能需要一段时间的连续观察来完全评估患儿状态,这在特定的环境中(例如急诊科)显然是困难的。
此外,所有这些参数都是基于主观的临床发现,受到评估者的主观影响。一种容易测量的、客观的评估方法可以使医生更好地进行评估。在这种背景下,即时超声受到越来越多的关注。然而,在急诊科里,尤其是针对儿童,即时超声侧重于肺实质,针对呼吸肌的超声评估数据有限。
本研究假设直接评估主要的呼吸肌(膈肌)可能是评估毛细支气管炎婴儿和预测结局的有用的新工具。
2. 方 法(摘译)
主要结局:①毛细支气管患儿的膈肌超声结果,②膈肌超声结果与呼吸支持时间的相关性
次要结局:肺部超声评分与临床数据、住院时间、呼吸支持的相关性
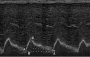
图1 M超评估膈肌移动:A-A 呼吸周期;B-B 膈肌移动度;B-C 呼气阶段;A-B 吸气阶段

3. 结 果
3.1 研究人群(临床发现)
共纳入61名既往健康的婴儿(中位年龄2.84个月[2.25-6.20],50.8%为男性)。毛细支气管炎临床评分为轻度者43.1%,中度48.3%,重度8.6%。19.7%的儿童出院,80.3%的儿童住院,平均住院时间为4天(2-6.5天)。
呼吸道合胞病毒是最常见的病原体(47.4%)。27例不需要呼吸支持,25例开始经鼻高流量氧疗,其中7例需要CPAP,其中2例需要机械通气。
表1 研究人群的一般特征和临床特征

RSV,呼吸道合胞病毒; HFNC,经鼻高流量氧疗
3.2 研究人群(超声发现)
表2显示了各组的M超结果,包括右侧膈肌移动度(DE)和厚度、吸气斜率(IS)、肺超声评分等。平均TF为49% (IQR 28.6-64.7),平均I/E为0.46 (±0.15),平均DE为10.38±4mm.
表2 研究人群的膈肌参数

IS:吸气斜率,EET:呼气末膈肌厚度,EIT:吸气末膈肌厚度,RAD:呼吸动作持续时间,TF:膈肌增厚分数,DE:膈肌移动度,I/E:吸气/呼气
表3显示了膈肌和肺部超声结果对呼吸支持的影响及其随临床评分和超声评分的变化。
表3 膈肌参数与结局的相关性

3.3 膈肌超声和临床评分:相关性
严重毛细支气管炎婴儿的TF低于中度和轻度临床评分者,尽管其差异没有统计学意义。
所有低TF的儿童都需要经鼻高流量氧疗,其中1例需要持续气道正压通气(CPAP)。首次评估时,TF和氧饱和度之间呈线性相关(P = 0.006,r = 0.392)。
中度超声评分者的DE低于轻度 (7.45±2.76 vs 11.31±4.01,P = 0.045)和正常者(7.45±2.76 vs 10.94±3.81mm,P = 0.023),而轻度和正常超声评分者DE的差异无无统计学意义。不同超声评分者的吸气斜率(IS)存在显著差异(P = 0.008)(图2);入院时需要呼吸支持的患者在首次评估时的吸气斜率较高(P = 0.007)(图3)。此外,吸气斜率与氧疗时间相关(P = 0.032,r = 0.422)。表4显示了研究人群右侧膈肌移动度和吸气斜率的百分位数。
将所有膈肌超声结果与呼吸频率进行比较,未见统计学显著相关性。
图2 不同超声评分组中吸气斜率(cm/s)的差异

图3 是/否需要呼吸支持患者的吸气斜率(cm/s)差异

表4 研究人群膈肌移动度(DE)和吸气斜率(IS)的百分位数

3.4 肺部超声和临床评分:相关性
肺部超声评分与较长的氧疗时间(P = 0.002)和住院时间(P = 0.001)相关。临床评分与超声评分呈正相关(P = 0.006,r = 0.364)。
3.5 临床评分和结局
临床评分严重程度随着住院时间(P = 0.001)和氧疗时间(P = 0.001)的延长而增加。通气支持时间与住院时间正相关(P = 0.001,r = 0.845),与首次评估时的氧饱和度呈负相关(P = 0.038,r = -0.301)。
3.6 多元线性回归分析
多元线性回归分析以氧疗时间作为因变量,以入院时的氧饱和度、超声评分和临床评分、膈肌超声参数(TEI、TEE、DE、IS)、年龄、症状发作和体重作为自变量,得出单变量模型(r = 0.637,r2 = 0,405)。该模型包括吸气末厚度(t = 3.089,P = 0.008,R = 0.637,R2 = 0.405)。
4. 讨论(摘译)
这是第一项通过即时超声评估既往健康的毛细支气管炎儿童膈肌功能的研究。我们发现了与住院时间、氧疗时间和呼吸支持需求相关的呼吸参数(DE、IS、TEI、TF和超声评分),为儿童急诊科医生评估毛细支气管炎儿童提供了一种新的工具。
膈肌是最重要的呼吸肌,多种因素均可损害膈肌功能,如机械通气、肺部病变和胸腹外科手术,从而引起膈肌功能障碍,导致呼吸功能不全、反复肺部感染、机械通气时间延长、入住ICU时间延长等不利影响。当临床症状仍处于临界状态时,及时识别膈肌功能障碍对于诊断即将发生的呼吸衰竭非常重要。因此,快速、准确评估膈肌功能非常重要,尤其是在急诊科。
膈肌超声已被证明是一种评估膈肌功能的可靠工具,无创,易于实施和学习,但其用于儿童的研究有限,仅见3项针对儿科疾病患者(术后或机械通气患者)的研究以及1项针对健康儿童受试者的研究。与这些研究结果对比发现,本研究中毛细支气管炎患者右侧膈肌移动度为10.38±4mm,而健康儿童为6.4±2.1mm,进一步分析与本研究患儿体重相似的健康儿童发现,其平均膈肌移动度为5.8mm,约为毛细支气管炎患儿的一半,这表明呼吸窘迫婴儿的膈肌移动度更大。有趣的是,本研究发现,除了吸气斜率和吸气末膈肌厚度,膈肌移动度是最重要的预后因素之一,说明更高的吸气努力与更差的结局相关。事实上,吸气末膈肌厚度与入院时的氧疗时间、将来需要无创呼吸支持、住院时间密切相关(P < 0.05)。另一个有趣的发现是,严重毛细支气管炎患者的膈肌增厚分数更低,这表明这些婴儿存在早期膈肌功能障碍,尽管各临床评分组之间的差异无统计学意义,这可能是由于严重临床评分患者的数量较少。
本研究证实了临床评分和超声评分之间的相关性,这与Basile等的研究一致。超声评分与氧疗时间、膈肌移动度和吸气斜率相关,表明超声可能是儿童急诊科医生预测毛细支气管炎预后的新工具。
摘 要
背景:毛细支气管炎是儿童住院最常见的原因。许多评分系统被开发用于量化呼吸窘迫和预测结局,但没有一个得到验证。我们假设膈肌超声评估可以量化呼吸窘迫,因此我们将超声膈肌参数与结局相关联。
方法:在儿童急诊科,针对毛细支气管炎(1-12个月)的婴儿进行前瞻性研究。行膈肌超声检查(膈肌移动度[DE]、吸气斜率[IS]、吸气/呼气 [I/E]、呼气末厚度[TEE]和吸气末厚度[TEI]、增厚分数[TF])。
结果:共评估61名婴儿,50.8%为男性。平均TF为49% (IQR 28.6-64.7),平均I/E为0.46 (±0.15),平均DE为10.39±4mm。首次评估时,TF与氧饱和度呈线性相关(P = 0.006,r = 0.392)。所有TF值较低的婴儿都需要经鼻高流量氧疗,其中1例需要持续气道正压通气。IS更高与将来需要呼吸支持相关(P = 0.007)。IS与氧疗时间相关(P = 0.032,r = 0.422)。TEI (t = 3.701,P = 0.002)是氧疗时间的主要预测因子。
结论:本研究描述了既往健康的毛细支气管炎婴儿的超声膈肌值。DE,IS和TEI与结局相关。如果在更大的研究中得到证实,床旁膈肌超声可以成为毛细支气管炎婴儿评估和预测预后的客观的新工具。
1. 背 景
毛细支气管炎是一种婴儿的急性病毒性下呼吸道感染,以咳嗽、喘息和营养不良为主要症状,是儿童住院和入住ICU的最常见原因。寻找有效治疗方法的尝试一直令人沮丧,目前尚无明确有效的药物治疗方法。同样,文献中公布的不同临床评分均不能预测临床结局。因此,毛细支气管炎患儿的评估(包括体格检查)是复杂的,可能因疾病状态而改变,并且可能需要一段时间的连续观察来完全评估患儿状态,这在特定的环境中(例如急诊科)显然是困难的。
此外,所有这些参数都是基于主观的临床发现,受到评估者的主观影响。一种容易测量的、客观的评估方法可以使医生更好地进行评估。在这种背景下,即时超声受到越来越多的关注。然而,在急诊科里,尤其是针对儿童,即时超声侧重于肺实质,针对呼吸肌的超声评估数据有限。
本研究假设直接评估主要的呼吸肌(膈肌)可能是评估毛细支气管炎婴儿和预测结局的有用的新工具。
2. 方 法(摘译)
主要结局:①毛细支气管患儿的膈肌超声结果,②膈肌超声结果与呼吸支持时间的相关性
次要结局:肺部超声评分与临床数据、住院时间、呼吸支持的相关性
图1 M超评估膈肌移动:A-A 呼吸周期;B-B 膈肌移动度;B-C 呼气阶段;A-B 吸气阶段

3. 结 果
3.1 研究人群(临床发现)
共纳入61名既往健康的婴儿(中位年龄2.84个月[2.25-6.20],50.8%为男性)。毛细支气管炎临床评分为轻度者43.1%,中度48.3%,重度8.6%。19.7%的儿童出院,80.3%的儿童住院,平均住院时间为4天(2-6.5天)。
呼吸道合胞病毒是最常见的病原体(47.4%)。27例不需要呼吸支持,25例开始经鼻高流量氧疗,其中7例需要CPAP,其中2例需要机械通气。
表1 研究人群的一般特征和临床特征

RSV,呼吸道合胞病毒; HFNC,经鼻高流量氧疗
3.2 研究人群(超声发现)
表2显示了各组的M超结果,包括右侧膈肌移动度(DE)和厚度、吸气斜率(IS)、肺超声评分等。平均TF为49% (IQR 28.6-64.7),平均I/E为0.46 (±0.15),平均DE为10.38±4mm.
表2 研究人群的膈肌参数

IS:吸气斜率,EET:呼气末膈肌厚度,EIT:吸气末膈肌厚度,RAD:呼吸动作持续时间,TF:膈肌增厚分数,DE:膈肌移动度,I/E:吸气/呼气
表3显示了膈肌和肺部超声结果对呼吸支持的影响及其随临床评分和超声评分的变化。
表3 膈肌参数与结局的相关性

3.3 膈肌超声和临床评分:相关性
严重毛细支气管炎婴儿的TF低于中度和轻度临床评分者,尽管其差异没有统计学意义。
所有低TF的儿童都需要经鼻高流量氧疗,其中1例需要持续气道正压通气(CPAP)。首次评估时,TF和氧饱和度之间呈线性相关(P = 0.006,r = 0.392)。
中度超声评分者的DE低于轻度 (7.45±2.76 vs 11.31±4.01,P = 0.045)和正常者(7.45±2.76 vs 10.94±3.81mm,P = 0.023),而轻度和正常超声评分者DE的差异无无统计学意义。不同超声评分者的吸气斜率(IS)存在显著差异(P = 0.008)(图2);入院时需要呼吸支持的患者在首次评估时的吸气斜率较高(P = 0.007)(图3)。此外,吸气斜率与氧疗时间相关(P = 0.032,r = 0.422)。表4显示了研究人群右侧膈肌移动度和吸气斜率的百分位数。
将所有膈肌超声结果与呼吸频率进行比较,未见统计学显著相关性。
图2 不同超声评分组中吸气斜率(cm/s)的差异

图3 是/否需要呼吸支持患者的吸气斜率(cm/s)差异

表4 研究人群膈肌移动度(DE)和吸气斜率(IS)的百分位数

3.4 肺部超声和临床评分:相关性
肺部超声评分与较长的氧疗时间(P = 0.002)和住院时间(P = 0.001)相关。临床评分与超声评分呈正相关(P = 0.006,r = 0.364)。
3.5 临床评分和结局
临床评分严重程度随着住院时间(P = 0.001)和氧疗时间(P = 0.001)的延长而增加。通气支持时间与住院时间正相关(P = 0.001,r = 0.845),与首次评估时的氧饱和度呈负相关(P = 0.038,r = -0.301)。
3.6 多元线性回归分析
多元线性回归分析以氧疗时间作为因变量,以入院时的氧饱和度、超声评分和临床评分、膈肌超声参数(TEI、TEE、DE、IS)、年龄、症状发作和体重作为自变量,得出单变量模型(r = 0.637,r2 = 0,405)。该模型包括吸气末厚度(t = 3.089,P = 0.008,R = 0.637,R2 = 0.405)。
4. 讨论(摘译)
这是第一项通过即时超声评估既往健康的毛细支气管炎儿童膈肌功能的研究。我们发现了与住院时间、氧疗时间和呼吸支持需求相关的呼吸参数(DE、IS、TEI、TF和超声评分),为儿童急诊科医生评估毛细支气管炎儿童提供了一种新的工具。
膈肌是最重要的呼吸肌,多种因素均可损害膈肌功能,如机械通气、肺部病变和胸腹外科手术,从而引起膈肌功能障碍,导致呼吸功能不全、反复肺部感染、机械通气时间延长、入住ICU时间延长等不利影响。当临床症状仍处于临界状态时,及时识别膈肌功能障碍对于诊断即将发生的呼吸衰竭非常重要。因此,快速、准确评估膈肌功能非常重要,尤其是在急诊科。
膈肌超声已被证明是一种评估膈肌功能的可靠工具,无创,易于实施和学习,但其用于儿童的研究有限,仅见3项针对儿科疾病患者(术后或机械通气患者)的研究以及1项针对健康儿童受试者的研究。与这些研究结果对比发现,本研究中毛细支气管炎患者右侧膈肌移动度为10.38±4mm,而健康儿童为6.4±2.1mm,进一步分析与本研究患儿体重相似的健康儿童发现,其平均膈肌移动度为5.8mm,约为毛细支气管炎患儿的一半,这表明呼吸窘迫婴儿的膈肌移动度更大。有趣的是,本研究发现,除了吸气斜率和吸气末膈肌厚度,膈肌移动度是最重要的预后因素之一,说明更高的吸气努力与更差的结局相关。事实上,吸气末膈肌厚度与入院时的氧疗时间、将来需要无创呼吸支持、住院时间密切相关(P < 0.05)。另一个有趣的发现是,严重毛细支气管炎患者的膈肌增厚分数更低,这表明这些婴儿存在早期膈肌功能障碍,尽管各临床评分组之间的差异无统计学意义,这可能是由于严重临床评分患者的数量较少。
本研究证实了临床评分和超声评分之间的相关性,这与Basile等的研究一致。超声评分与氧疗时间、膈肌移动度和吸气斜率相关,表明超声可能是儿童急诊科医生预测毛细支气管炎预后的新工具。
相关热词搜索:
上一篇:老年人易患肺气肿!症状有哪些?该如何防治?
下一篇:局部治疗在黑色素瘤免疫治疗出现孤立性转移时的作用:多中心回顾性研究
频道总排行
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)